Documentos de Académico
Documentos de Profesional
Documentos de Cultura
Analisis Hemostasia Primaria y Secundaria
Cargado por
eduardo quiroz0 calificaciones0% encontró este documento útil (0 votos)
61 vistas4 páginasanalisis
Título original
analisis hemostasia primaria y secundaria
Derechos de autor
© © All Rights Reserved
Formatos disponibles
DOCX, PDF, TXT o lea en línea desde Scribd
Compartir este documento
Compartir o incrustar documentos
¿Le pareció útil este documento?
¿Este contenido es inapropiado?
Denunciar este documentoanalisis
Copyright:
© All Rights Reserved
Formatos disponibles
Descargue como DOCX, PDF, TXT o lea en línea desde Scribd
0 calificaciones0% encontró este documento útil (0 votos)
61 vistas4 páginasAnalisis Hemostasia Primaria y Secundaria
Cargado por
eduardo quirozanalisis
Copyright:
© All Rights Reserved
Formatos disponibles
Descargue como DOCX, PDF, TXT o lea en línea desde Scribd
Está en la página 1de 4
ANALIS DE HEMOSTASIA PRIMARIA Y
SECUNDARIA
HEMATOLOGIA.
La hemostasia es el fenómeno fisiológico que detiene el sangrado. Es un mecanismo de defensa que
junto con la respuesta inflamatoria y de reparación ayudan a proteger la integridad del sistema
vascular después de una lesión tisular.
La hemostasia es un sistema que mediante un proceso complejo cumple dos funciones principales:
1) mantener la sangre en un estado líquido, fluido que permita la circulación en los vasos
sanguíneos
2) suprimir la salida de sangre desde el espacio intravascular a través de un vaso lesionado
(con pérdida de la continuidad).
esta última función es mediante la formación de una red de fibrina (proporcionará los
elementos para reparar la pared del vaso y se eliminará mediante la fibrinólisis).
Las consecuencias de una «falla» en este sistema son evidentes trombosis o hemorragia.
Por esta razón las dividimos en hemostasia primaria, hemostasia secundaria o fase plasmática
de la coagulación y fibrinólisis.
La hemostasia resultante siempre depende del equilibrio entre ambos sistemas, así vemos que:
• En las personas sanas el equilibrio es perfecto.
• Si disminuyen los factores de coagulación o el potencial fibrinolítico sobrepasa el
potencial de coagulación se producirá una hemorragia.
• Si el potencial de coagulación sobrepasa el fibrinolítico o bien disminuyen los factores
inhibidores de la coagulación se producirá una trombosis.
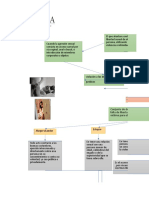
Hemostasia
Hemostasia primaria Hemostasia secundaria Fibrinolisis
se inicia a los pocos segundos de producirse la lesión se caracteriza por la activación del sistema de coagulación con el encargada de la degradación d
La hemostasia primaria se caracteriza por el reclutamiento y activación de objetivo de formar fibrina a partir de fibrinógeno plasmático. coágulo una vez que se
las plaquetas para formar el tapón plaquetario reparado el daño vascular o tisul
Casi simultáneamente a la formación del tapón hemostático primario
* llevándose a cabo una estrecha interacción entre el endotelio y la plaqueta La fibrina tiene un papel esencial en
se divide en tres fases: iniciación, amplificación y propagación. hemostasia, como producto primario de
ocurre cuando existe lesión en el vaso sanguíneo y se expone la cascada de coagulación y como substra
colágena del subendotelio, permitiendo así la activación de las Iniciación/ vía extrínseca último en la fibrinólisis.
plaquetas El factor tisular (FT), también conocido como tromboplastina o factor III, es
* mecanismos como se ordenan las fases del proceso de hemostasia: sintetizado por diferentes tipos celulares y expresado en la membrana celular. La eficiencia de la fibrinólisis
adhesión, 2) activación y secreción; y 3) agregación altamente influenciada por
Adhesión Para que la hemostasia secundaria inicie, debe existir lesión endotelial estructura del coágulo, las isoform
que permita al plasma entrar en contacto con el factor tisular. del fibrinógeno, los polimorfismos,
* Ante una lesión vascular, las plaquetas se unen al subendotelio o al tejido El factor VII puede ser activado por los factores IXa, Xa, XIIa grado de generación de trombina y
perivascular expuesto a la sangre. Este proceso inicial se llama adhesión El factor VIIa es protegido de la inactivación a menos que se encuentre ambiente bioquímico en el que
plaquetaria, la más importante para la adhesión plaquetaria es el colágeno. unido al FT y su función principal es la de vigilar la circulación y buscar desarrollan.
El colágeno se une a la plaqueta mediante la GPIb/IX y el factor zonas donde se encuentre expuesto el FT para activar la circulación
de von Willebrand (FvW) consiste en la conversión de una proenzima,
Activación y secreción Amplificación plasminógeno, en su forma activa, la plasmin
Al activarse, las plaquetas cambian de forma y se convierten en esferas con La trombina es un potente activador plaquetario a través de la vía de los la cual es capaz de degradar la fibrina y, a
pseudópodos (a al activarse el receptor glucoproteico IIb/IIIa y permitir así la recetores activados por proteasas. eliminar el coágulo.
unión de las plaquetas). Resulta en la activación de las plaquetas con exposición de los Esto depende de la acción proteolíti
Simultáneamente, ocurre la secreción plaquetaria de sustancias activas fosfolípidos. las plaquetas liberan factor V parcialmente activad. Por otro de dos enzimas: activador tisular d
almacenadas en los gránulos. lado, la trombina escinde al factor de von Willebrand (FvW) del factor VIII plasminógeno (tPA) y activador d
sustancias consideradas agonistas aceleran la formación del para activarlo posteriormente. plasminógeno tipo urocinasa (uPA).
coágulo plaquetario y la reparación tisular (epinefrina, trombina, La plasmina digiere la fibrina d
adenosín trifosfato, colágeno, tromboxano A2). Propagación coágulo y la transforma en product
Después, el factor IXa junto con el VIIIa, se unen a la membrana de las plaquetas, de digestión del fibrinógeno
Agregación plaquetaria formando en complejo de “ten asa” (activa al factor X)
Los agonistas estimulan la unión de unas plaquetas con otras, el El factor Xa inicia el ensamble del complejo de protrombinasa, el cual es
reclutamiento de más plaquetas y el crecimiento del coágulo constituido por el factor Va, Xa y calcio.
En este punto, el coágulo es una masa de plaquetas de Este complejo transforma la protrombina a trombina, con lo que se da
granuladas, empacadas estrechamente y rodeadas de muy poca una explosión de trombina, con la subsecuente formación de fibrina y la
fibrina. Para la agregación se requiere fibrinógeno y su receptor formación del coágulo.
La membrana de las plaquetas activadas también ofrece el ambiente ideal
para acelerar la generación de fibrina, al proveer de fosfolípidos necesarios
para la formación del coágulo definitivo En ausencia del factor VIII (como en la hemofilia A) y del factor IX (hemofilia B), la
iniciación de la coagulación es normal (dependiente del complejo FT/VIIa). Sin
• Consolidación y retracción del coágulo. embargo, la fase de propagación se encuentra severamente disminuida, lo que
• Formación del tapón hemostático definitivo con la formación del polímero lleva a una mala formación del coágulo y son incapaces de realizar una
de fibrina. hemostasia adecuada
• Cese de la hemorragia e inicio de los mecanismos de reparación del vaso
lesionado.
Resumen general
Vasoconstricción inmediata (inmediata)
Adhesión plaquetaria (segundos)
Agregación plaquetaria (minutos)
Activación de fibrinolisis (minuto
Activación de los factores de coagulación Lisis de coagulo (horas)
Formación de malla fibrina (minutos)
También podría gustarte
- Coagulación Para Todos: Medicina Para TodosDe EverandCoagulación Para Todos: Medicina Para TodosCalificación: 4.5 de 5 estrellas4.5/5 (3)
- Cascada de CoagulacionDocumento6 páginasCascada de CoagulacionShanniaAún no hay calificaciones
- Mecanismos de La HemostasiaDocumento18 páginasMecanismos de La HemostasiaAndres PelayoAún no hay calificaciones
- Hemostasia - SeminarioDocumento16 páginasHemostasia - SeminarioJose LaizaAún no hay calificaciones
- Hemostasia y CoagulacionDocumento2 páginasHemostasia y CoagulacionJhonaj CastroinoAún no hay calificaciones
- Hemostasia IIDocumento15 páginasHemostasia IIEmma KroghAún no hay calificaciones
- Coagulacion y HemostasiaDocumento10 páginasCoagulacion y HemostasiaBiandi Guerrero NavarroAún no hay calificaciones
- Unidad 4. Trastornos Circulatorios-HemostasiaDocumento5 páginasUnidad 4. Trastornos Circulatorios-HemostasiaAnny RangelAún no hay calificaciones
- 1b. Estudio Del Paciente Con Sangrado AnormalDocumento9 páginas1b. Estudio Del Paciente Con Sangrado AnormalBastián Barrueto CancinoAún no hay calificaciones
- HemostasiaDocumento3 páginasHemostasiaAbileneAún no hay calificaciones
- Sistema de CoagulaciónDocumento11 páginasSistema de CoagulaciónCarolina TolosaAún no hay calificaciones
- Hemostasia SecundariaDocumento11 páginasHemostasia Secundariala72559663Aún no hay calificaciones
- Hemostasia y Trombosis AnatopatoDocumento10 páginasHemostasia y Trombosis Anatopatoss501100% (1)
- Hemostasia, Hemorragia Quirúrgica y TransfusiónDocumento12 páginasHemostasia, Hemorragia Quirúrgica y TransfusiónMario SalazarAún no hay calificaciones
- Bloque 5 Parte 1Documento8 páginasBloque 5 Parte 1laura marina melero aanchezAún no hay calificaciones
- HemostasiaDocumento18 páginasHemostasiaFacuperrAún no hay calificaciones
- TAH05 ContenidosDocumento8 páginasTAH05 ContenidosLucy ÑaaAún no hay calificaciones
- HemostasiaDocumento9 páginasHemostasiaCarmina FernándezAún no hay calificaciones
- Función de Plaquetas y HemostasiaDocumento4 páginasFunción de Plaquetas y HemostasiaPaúl de Jesús Usquiano CastroAún no hay calificaciones
- Fisiologia de La CoagulaciónDocumento32 páginasFisiologia de La CoagulaciónFrancoQuirozSanchez100% (1)
- HemostasiaDocumento4 páginasHemostasiaLamik RobAún no hay calificaciones
- Actualidades en CoagulacionDocumento4 páginasActualidades en CoagulacionaleonardorrAún no hay calificaciones
- Hemostasia y Coagulacion PDFDocumento38 páginasHemostasia y Coagulacion PDFRobert Moran50% (2)
- Desórdenes de La CoagulaciónDocumento56 páginasDesórdenes de La CoagulaciónJorge Adrián Laura BasurcoAún no hay calificaciones
- Homeostasia y Coagulación de La SangreDocumento8 páginasHomeostasia y Coagulación de La SangreandrespereaAún no hay calificaciones
- HematoDocumento5 páginasHematodavidAún no hay calificaciones
- Trabajo CoagulacionDocumento17 páginasTrabajo CoagulacionmariluAún no hay calificaciones
- Fisiología y Exploración de La Hemostasia SanguíneaDocumento8 páginasFisiología y Exploración de La Hemostasia SanguíneaBrayan GuzmanAún no hay calificaciones
- Seminario. HemostasiaDocumento10 páginasSeminario. Hemostasiaarios_409594100% (1)
- Hemostasia Pri, Sec y Fibronilisis (Autoguardado)Documento20 páginasHemostasia Pri, Sec y Fibronilisis (Autoguardado)edgar rojas araujoAún no hay calificaciones
- Fisiología de La CoagulacionDocumento7 páginasFisiología de La CoagulacionGaby GallegosAún no hay calificaciones
- HEMOSTASIADocumento6 páginasHEMOSTASIAAracely Morales SanchezAún no hay calificaciones
- HEMOSTASIA PRIMARIA Secundaria, FibrinolisisDocumento3 páginasHEMOSTASIA PRIMARIA Secundaria, Fibrinolisisalexandra montalvo0% (1)
- El Proceso de La CoagulaciónDocumento4 páginasEl Proceso de La Coagulacióncarlos carlosAún no hay calificaciones
- Fisiologia de La Coagulacion PDFDocumento6 páginasFisiologia de La Coagulacion PDFTecnoTutosAndroid TTAAún no hay calificaciones
- Trabajo Fisiología Médica - Hemostasia y Coagulacion CompletoDocumento56 páginasTrabajo Fisiología Médica - Hemostasia y Coagulacion CompletoMilaine SeifertAún no hay calificaciones
- Hemostasia SecundariaDocumento7 páginasHemostasia SecundariamairaAún no hay calificaciones
- ANTITROMBÓTICOSDocumento33 páginasANTITROMBÓTICOSLore y Juan InglésAún no hay calificaciones
- Capitulo 30Documento25 páginasCapitulo 30JoseRicardoPucciniCortesAún no hay calificaciones
- Tema 1 HemostasiaDocumento10 páginasTema 1 HemostasiaDelay gGAún no hay calificaciones
- 4 - HemostasiaDocumento2 páginas4 - HemostasiacafuteAún no hay calificaciones
- HEPARINADocumento21 páginasHEPARINACancino JavieraAún no hay calificaciones
- Resumen Del Capitulo de Hemostasia y Coagulacion de La Sangre de Fisiologia de GuytonDocumento5 páginasResumen Del Capitulo de Hemostasia y Coagulacion de La Sangre de Fisiologia de GuytonJOVI SANTOLALLA ALVARADOAún no hay calificaciones
- Fin 17Documento3 páginasFin 17Maria Virginia Sosa RodriguezAún no hay calificaciones
- #7 Hemostasia y CoagulacionDocumento6 páginas#7 Hemostasia y CoagulacionDiana MoranAún no hay calificaciones
- Hemostasia: Coagulación: Fases de La HemostasiaDocumento6 páginasHemostasia: Coagulación: Fases de La HemostasiaJoel E. GalíndezAún no hay calificaciones
- Hemostasia Secundaria NC Feb 13Documento47 páginasHemostasia Secundaria NC Feb 13JosePallaresGarnica100% (1)
- Ap-R1-T4.2-Trastornos Circulatorios 22-03-2021Documento10 páginasAp-R1-T4.2-Trastornos Circulatorios 22-03-2021MANUEL LluitoAún no hay calificaciones
- HemostasiaDocumento52 páginasHemostasiaGeanella PadillaAún no hay calificaciones
- La HemostasiaDocumento8 páginasLa HemostasiaJOSE AAún no hay calificaciones
- Infografía para Marketing Con Los Pasos A Seguir Campaña Digital Ilustrada Profesional Moderna Beige Amarillo y AzulDocumento1 páginaInfografía para Marketing Con Los Pasos A Seguir Campaña Digital Ilustrada Profesional Moderna Beige Amarillo y AzulisaacAún no hay calificaciones
- Hemostasia y CoagulaciónDocumento29 páginasHemostasia y CoagulaciónMendoza Rodríguez Danna MichelleAún no hay calificaciones
- Fisiopatología de Los Trastornos de La Coagulación 2007Documento16 páginasFisiopatología de Los Trastornos de La Coagulación 2007api-3742102100% (5)
- La Fibrinólisis Consiste en La Degradación de Las Redes de Fibrina Formadas en El Proceso de Coagulación SanguíneaDocumento6 páginasLa Fibrinólisis Consiste en La Degradación de Las Redes de Fibrina Formadas en El Proceso de Coagulación SanguíneaRocioo MontenegroAún no hay calificaciones
- HemostasiaDocumento6 páginasHemostasiaLetty LopezAún no hay calificaciones
- Hemostasia PDFDocumento11 páginasHemostasia PDFM Cristina Pg100% (1)
- Fisiologia de La Hemostasia y Coagulacion SanguineaDocumento6 páginasFisiologia de La Hemostasia y Coagulacion SanguineaYong MondragonAún no hay calificaciones
- FIBRINOLITICOSDocumento32 páginasFIBRINOLITICOSElton Eduardo Martínez MartínezAún no hay calificaciones
- Ensayo Sobre El Linfoma de Hodgkin y Linfoma No HodgkinDocumento10 páginasEnsayo Sobre El Linfoma de Hodgkin y Linfoma No Hodgkineduardo quirozAún no hay calificaciones
- Aeal Explica Mieloma PDFDocumento78 páginasAeal Explica Mieloma PDFANAAún no hay calificaciones
- Cuadro Comparativo de Enfermedades LisosomalesDocumento4 páginasCuadro Comparativo de Enfermedades Lisosomaleseduardo quirozAún no hay calificaciones
- Cuadro Diferencial Entre Purpuras Heredadas y Adquirida2Documento5 páginasCuadro Diferencial Entre Purpuras Heredadas y Adquirida2eduardo quirozAún no hay calificaciones
- Clasificación de AnemiasDocumento30 páginasClasificación de Anemiaseduardo quirozAún no hay calificaciones
- Anemia Hemolitica Cuadro SinopticoDocumento20 páginasAnemia Hemolitica Cuadro Sinopticoeduardo quirozAún no hay calificaciones
- S35-05 65 - Iii PDFDocumento11 páginasS35-05 65 - Iii PDFErick Fernando Huaina CenizarioAún no hay calificaciones
- Trastornos de La Marcha y BalanceDocumento45 páginasTrastornos de La Marcha y Balanceeduardo quirozAún no hay calificaciones
- Relación Médico-PacienteDocumento19 páginasRelación Médico-Pacienteeduardo quirozAún no hay calificaciones
- UTILITARISMODocumento14 páginasUTILITARISMOeduardo quirozAún no hay calificaciones
- Relación Médico-PacienteDocumento19 páginasRelación Médico-Pacienteeduardo quirozAún no hay calificaciones
- Envejecimiento Demográfico en México. Perspectivas Por EstadosDocumento18 páginasEnvejecimiento Demográfico en México. Perspectivas Por Estadosmegaslug1691Aún no hay calificaciones
- QuemadurasDocumento70 páginasQuemaduraseduardo quirozAún no hay calificaciones
- Obesidad y SobrepesoDocumento15 páginasObesidad y Sobrepesoeduardo quirozAún no hay calificaciones
- Otitis MediaDocumento68 páginasOtitis Mediaeduardo quirozAún no hay calificaciones
- Oído InternoDocumento26 páginasOído Internoeduardo quirozAún no hay calificaciones
- Ácido AraquidónicoDocumento12 páginasÁcido Araquidónicoeduardo quirozAún no hay calificaciones
- QuemadurasDocumento70 páginasQuemaduraseduardo quirozAún no hay calificaciones
- PielDocumento49 páginasPieleduardo quirozAún no hay calificaciones
- Oído ExternoDocumento18 páginasOído Externoeduardo quirozAún no hay calificaciones
- Enfermedades Perine, Vulva y VaginaDocumento134 páginasEnfermedades Perine, Vulva y Vaginaeduardo quirozAún no hay calificaciones
- Análisis de La Película LA VERDAD OCULTADocumento2 páginasAnálisis de La Película LA VERDAD OCULTAeduardo quiroz100% (2)
- Sexologia ForenseDocumento8 páginasSexologia Forenseeduardo quirozAún no hay calificaciones
- Historia Natural de Virus Del Papiloma HumanoDocumento1 páginaHistoria Natural de Virus Del Papiloma Humanoeduardo quirozAún no hay calificaciones
- MEDIDAS DE ASOCIACIOìNDocumento22 páginasMEDIDAS DE ASOCIACIOìNeduardo quirozAún no hay calificaciones
- NEUROINFECCIONESDocumento72 páginasNEUROINFECCIONESeduardo quirozAún no hay calificaciones
- Sexologia Forense IDocumento58 páginasSexologia Forense ILorennaAún no hay calificaciones
- ErroresepidemiolgicosDocumento24 páginasErroresepidemiolgicoseduardo quirozAún no hay calificaciones
- Cie 10Documento35 páginasCie 10eduardo quiroz100% (1)
- Actividad Integral de LineaDocumento8 páginasActividad Integral de LineaIsaac Méndez MéndezAún no hay calificaciones
- Debate Sobre PucciniDocumento6 páginasDebate Sobre PuccinijonnyleiruAún no hay calificaciones
- Ayurveda RutinasDocumento13 páginasAyurveda RutinasAbelardo Peirone100% (1)
- Quiet Quitting Artículo 2022-2Documento2 páginasQuiet Quitting Artículo 2022-2Raphael Zapata CabreraAún no hay calificaciones
- Decreto 188 Del 28 de NoviembreDocumento6 páginasDecreto 188 Del 28 de NoviembreMaría PonyoAún no hay calificaciones
- TEMA No 2 Comunicacion 1 ActvDocumento15 páginasTEMA No 2 Comunicacion 1 ActvJhonny BernalAún no hay calificaciones
- TesisDocumento32 páginasTesisPedro Medina HernandezAún no hay calificaciones
- PDF-WEB Interior BordesDocumento31 páginasPDF-WEB Interior BordesVeronica SeniquelAún no hay calificaciones
- Educación Religiosa Grado Undécimo - Guía 2 - Segundo Periodo - Mg. Jorge Guativa 2020Documento5 páginasEducación Religiosa Grado Undécimo - Guía 2 - Segundo Periodo - Mg. Jorge Guativa 2020Santi FaguaAún no hay calificaciones
- Evidencia 1, Temas 7 Aplicaciones de Las Leyes de Newton y 8 Trabajo y Energía Cinética.Documento32 páginasEvidencia 1, Temas 7 Aplicaciones de Las Leyes de Newton y 8 Trabajo y Energía Cinética.Juan Francisco Sosa GarciaAún no hay calificaciones
- El Obstaculo Del AmorDocumento3 páginasEl Obstaculo Del AmorOficina Atencion VeteranoAún no hay calificaciones
- 2-Lenguaje Denotativo y Connotativo La Naranja MecanicaDocumento56 páginas2-Lenguaje Denotativo y Connotativo La Naranja MecanicaEdgar AcevedoAún no hay calificaciones
- El Objeto de Estudio de La Enfermería yDocumento10 páginasEl Objeto de Estudio de La Enfermería yOctavɪo GomezAún no hay calificaciones
- Teoria Matemática de La AdministraciónDocumento23 páginasTeoria Matemática de La Administraciónjorgevladi124Aún no hay calificaciones
- Isaac Mayele 6Documento22 páginasIsaac Mayele 6josue reyAún no hay calificaciones
- Estudio de Movimientos y MicromovimientosDocumento46 páginasEstudio de Movimientos y MicromovimientosAna Cecilia Barròn LaresAún no hay calificaciones
- Marco TeoricoDocumento6 páginasMarco TeoricoMontse CastellanosAún no hay calificaciones
- Tratamiento para La HabronemiasisDocumento4 páginasTratamiento para La HabronemiasisYovanny Abella100% (1)
- Reso Digital TerminadoDocumento175 páginasReso Digital TerminadoDheyvit OhxasAún no hay calificaciones
- Los Zombies FilosóficosDocumento11 páginasLos Zombies FilosóficosJonnny B. GoodeAún no hay calificaciones
- Infografia ETICA PUBLICADocumento2 páginasInfografia ETICA PUBLICAPablo AguirreAún no hay calificaciones
- Tesis Pueblo ShuarDocumento124 páginasTesis Pueblo ShuarEuler LupercioAún no hay calificaciones
- Geografia de Panama 10-2014Documento6 páginasGeografia de Panama 10-2014Delfin CastañosAún no hay calificaciones
- El Periódico EL LENGUAJE DE LA PRENSADocumento3 páginasEl Periódico EL LENGUAJE DE LA PRENSAkovzsanAún no hay calificaciones
- Violeta Percia - Entre El Español y El Zoque: La Poesía y La Traducción en Mikeas Sánchez Frente A La Violencia Contra Las Mujeres y La CulturaDocumento17 páginasVioleta Percia - Entre El Español y El Zoque: La Poesía y La Traducción en Mikeas Sánchez Frente A La Violencia Contra Las Mujeres y La CulturaRomán LujánAún no hay calificaciones
- TP La Casita AzulDocumento1 páginaTP La Casita AzulEvelin SabioAún no hay calificaciones
- Foro Actividad FisicaDocumento5 páginasForo Actividad Fisicajudy marcela prado arevaloAún no hay calificaciones
- Los DeterminantesDocumento2 páginasLos DeterminantesRick HarrisonAún no hay calificaciones
- 25128Documento136 páginas25128DanielAún no hay calificaciones
- Amicus Curiae Ante El Tribunal Constitucional Plurinacional de BoliviaDocumento11 páginasAmicus Curiae Ante El Tribunal Constitucional Plurinacional de BoliviaGiremxAún no hay calificaciones