Documentos de Académico
Documentos de Profesional
Documentos de Cultura
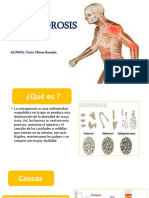
Osteoporosis
Cargado por
gineza gonzalezDerechos de autor
Formatos disponibles
Compartir este documento
Compartir o incrustar documentos
¿Le pareció útil este documento?
¿Este contenido es inapropiado?
Denunciar este documentoCopyright:
Formatos disponibles
Osteoporosis
Cargado por
gineza gonzalezCopyright:
Formatos disponibles
Osteoporosis
La osteoporosis se ha definido como: “una enfermedad sistémica del esqueleto,
caracterizada por una baja masa ósea y un deterioro de la microarquitectura del tejido óseo,
que comportan un aumento de la fragilidad del hueso y el consecuente incremento del
riesgo de fracturas. La osteoporosis es una enfermedad que adelgaza y debilita los huesos.
Las mujeres tienen más probabilidades de padecerla que los hombres.
Patofisiologia
La OP es la enfermedad metabólica ósea más frecuente; sin embargo, su prevalencia real es
difícil de establecer, ya que es una enfermedad asintomática hasta la aparición de
complicaciones, lo que hace difícil la identificación de las personas que padecen la
enfermedad. Se clasifican la OP.
El hueso es un tejido que está en constante formación y destrucción a lo largo de toda la
vida. Este fenómeno se conoce como el remodelado óseo y se lleva a cabo por medio de la
unidad de remodelación ósea que consiste en un conjunto de células encargadas de nuevo.
El remodelado óseo tiene dos funciones principales: en primer lugar, al sustituir el tejido
óseo viejo por joven, aumenta la resistencia del esqueleto a las fracturas y en segundo
lugar, asegura la disponibilidad de minerales como el calcio, el fósforo o el magnesio, para
ser transportado del hueso al líquido extracelular y viceversa, de acuerdo con las
necesidades del organismo.
Las células que participan en el remodelado óseo son de diversos tipos, pero dos de ellas
son las protagonistas del proceso: los osteoclastos, que son macrófagos especializados en
destruir hueso, fenómeno denominado “resorción ósea” y los osteoblastos, células
derivadas del tejido conectivo que se encargan de formar el hueso.
Existen otras células, como los osteocitos, linfocitos, macrófagos y células endoteliales que
prestan su apoyo al proceso de remodelado.
En la osteoporosis se produce una disfunción de las unidades de remodelado óseo que a su
vez se debe fundamentalmente a dos tipos de alteración.
Manifestaciones Clínicas
No hay síntomas en las etapas iniciales de la osteoporosis. Muchas veces, las personas
tendrán una fractura antes de saber que padecen la enfermedad.
Las fracturas de los huesos de la columna pueden causar dolor en casi cualquier lugar de la
columna vertebral. Esto se denomina aplastamiento vertebral. A menudo ocurren sin una
lesión. El dolor se produce de repente o lentamente con el paso del tiempo.
Puede haber una pérdida de estatura (hasta 6 pulgadas o 15 centímetros) con el tiempo. Se
puede desarrollar una postura encorvada o una afección conocida como joroba de viuda.
Pruebas y exámenes
Una radioabsorciometría de doble energía (DEXA, por sus siglas en inglés) es una
radiografía de baja radiación que mide la densidad de minerales en sus huesos. Con mayor
frecuencia mide la densidad de los huesos de la columna vertebral y la cadera.
Diagnosticar pérdida ósea y osteoporosis.
Predecir el riesgo de fracturas óseas en el futuro.
Una simple radiografía de la columna vertebral o de la cadera puede mostrar fractura o
aplastamiento vertebral. Sin embargo, las radiografías simples de otros huesos no son muy
precisas para predecir si usted es propenso o no a tener osteoporosis. Los resultados de una
DEXA comparan la densidad de minerales en sus huesos tanto con un adulto joven que no
ha sufrido pérdida ósea como con persona de su edad y sexo.
Tratamiento
El tratamiento de la osteoporosis comienza con cambios en la dieta y el estilo de vida. Debe
obtener el calcio y la vitamina D suficientes. Su médico le sugerirá que aumente la
actividad física, para fortalecer los huesos y aumentar la masa ósea. Algunos ejemplos de
ejercicios con peso corporal son caminar, trotar y subir escaletas. También debe dejar de
fumar y limitar el consumo de alcohol.
Posibles medicamentos para tratar la osteoporosis:
Bifosfonatos. Este tipo de medicamento reduce el riesgo de quebraduras y fracturas.
También incrementa la densidad ósea.
Alendronato y risedronato. Estos medicamentos se utilizan para prevenir y tratar la
osteoporosis. Contribuyen a reducir el riesgo de fracturas, porque disminuyen la
velocidad de la pérdida ósea. Están disponibles en pastillas. Su efecto secundario
más común es el dolor de estómago.
Ibandronato. Este medicamento permite desacelerar la pérdida ósea y aumentar la
densidad ósea. Se administra en pastillas o inyecciones.
Alendronato y risedronato. Estos medicamentos se utilizan para prevenir y tratar la
osteoporosis. Contribuyen a reducir el riesgo de fracturas, porque disminuyen la
velocidad de la pérdida ósea. Están disponibles en pastillas. Su efecto secundario
más común es el dolor de estómago.
Ibandronato. Este medicamento permite desacelerar la pérdida ósea y aumentar la
densidad ósea. Se administra en pastillas o inyecciones.
Calcitonina. Esta es una hormona que permite desacelerar la pérdida ósea. Está
disponible como inyección o aerosol nasal. Los efectos secundarios de la inyección
pueden ser diarrea, dolor de estómago, náuseas y vómitos. Los efectos secundarios
del aerosol nasal pueden ser dolor de cabeza e irritación de la mucosa nasal.
Raloxifeno. Este medicamento ayuda a prevenir y tratar la osteoporosis en mujeres.
Incrementa la densidad ósea. No es una hormona, pero imita algunos de los efectos
del estrógeno. Entre los efectos secundarios, se destacan los sofocones y el riesgo de
coágulos sanguíneos.
Teriparatida. Este medicamento contribuye a la formación de hueso. Es una forma
sintética de la hormona paratiroidea. Tanto hombres como mujeres pueden usarla.
Se puede administrar con inyecciones. Se inyecta en el muslo o en el estómago una
vez por día. Los efectos secundarios habituales son náuseas, dolor de estómago,
dolor de cabeza, debilidad muscular, cansancio y pérdida del apetito.
Intervenciones de enfermerías
Prevención en diferentes entornos a la condición
En prevención primaria, las medidas preventivas son aplicables para la población en
general, sin tener en cuenta el riesgo individual específico. En el caso de
osteoporosis, estas intervenciones buscan prevenir la aparición de la patología,
actuando sobre los estilos de vida y, en particular, en la nutrición, el ejercicio, la
exposición a la luz solar y la reducción o eliminación del hábito de fumar.
En prevención secundaria, la atención se centra en la detección temprana de la
enfermedad, identificando y controlando los factores de riesgo individuales para
prevenir las fracturas por fragilidad Programas para la reducción de caídas, y para
evitar traumas y fracturas son de particular importancia. En esta fase, las terapias
con fármacos son eficaces si el tratamiento prescrito se adhiere a lo largo del
tiempo.
La prevención terciaria se centra en pacientes que han sufrido fracturas por
fragilidad, para evitar el riesgo de nuevas fracturas. Incluso en estas situaciones, la
función de la enfermería es educar a la población acerca de estilos de vida
saludables, prestando atención a la alimentación, hábitos de fumar y consumo de
alcohol, así como la colaboración para mejorar la adherencia al tratamiento con
medicamentos y suplementos adicionales, tales como el calcio y la vitamina D.
Trauma Musculoesquelético
Trauma musculoesquelético se define, como lesiones que afectan a los músculos, tendones,
huesos, ligamentos o discos intervertebrales. La mayoría de las lesiones músculo -
esquelética no se producen por accidentes o agresiones únicas o aisladas, sino como
resultado de traumatismos pequeños y repetidos.
Patofisiologia
Las estructuras musculo esqueléticas, como sostén y efectores de movimiento del cuerpo,
nos permiten realizar las más diversas actividades, las cuales según energía y mecanismo
involucrado pueden generar lesiones en estructuras específicas y de distinta severidad, que
sumado a las características propias de cada individuo, responden a mecanismo
fisiopatológicos distintos que revisaremos a continuación para cada lesión:
Esguince
Se produce por un mecanismo indirecto de tracción de la capsula oste ligamentosa, al forzar
la articulación en un movimiento normal o anormal que sobrepasa la amplitud articular
fisiológica, generando distensión o desgarro ligamentoso e incluso avulsión del sitio de
inserción (más frecuente en niños). Puede afectar cualquier tipo de articulación, siendo más
frecuente en tobillo por inversión forzada, y rodilla por valgo forzado.
Se distinguen tres tipos de esguince según grado de lesión ligamentosa:
Grado I: distensión ligamentosa con lesión leve del ligamento, observándose
desgarros a nivel microscópico los que no son visibles a nivel macroscópico.
Grado II: distensión con desgarro parcial del ligamento.
Grado III: Desgarro con perdida completa de continuidad ligamentosa e
inestabilidad mecánica a la clínica como se detallará más adelante.
Producida la lesión comienza la curación del tejido, siendo importante conocer ciertos
factores que dificultarán este proceso y que nos orientarán en cuanto a pronóstico, como
son: lesión de ligamento intraarticular, edad avanzada, inmovilización, tabaquismo,
diabetes, ingesta de alcohol.
Fractura
Se produce por aplicación de una cantidad de energía que supera la resistencia del hueso
resultando en la perdida de continuidad ósea y lesión de tejidos vecinos. Existen múltiples
mecanismos lesionales, pero se distinguen dos en forma general: traumatismos directos e
indirectos. Los traumatismos directos se producen por una fuerza aplicada sobre el hueso,
esto en forma perpendicular al mismo, generando una fractura transversa al eje del hueso, o
por aplastamiento que producirá una fractura de rasgo más compleja con más de dos
fragmentos resultantes. Los traumatismos indirectos, por su parte, se producen por una
fuerza tangencial al hueso que genera un movimiento rotatorio forzados o tracción por
contracción violenta de un músculo que resulta en fractura ósea, reconociéndose en estos
casos fracturas de rasgo helicoidal o por avulsión respectivamente.
Otros mecanismos de fractura:
Fractura por estrés: producida por fuerza compresiva o tensil repetitiva que supera
la capacidad de remodelación del hueso.
Fractura en hueso patológico: fractura en sitio especifico de hueso afectado por
alguna patología focal, tumoral o infecciosa que altera estructura anatómica y
funcional del hueso sano disminuyendo con esto la resistencia al estrés mecánico.
Fractura por insuficiencia: se produce en huesos con resistencia estructural
disminuida como ocurre en la osteoporosis, osteomalacia u osteogénesis imperfecta,
produciéndose lesiones con energía menor a la que lesionaría un hueso sano.
Independiente del tipo de fractura, desde el momento en que se lesiona el tejido se
inicia un proceso de curación que se ha estudiado en 3 fases: la fase de inflamación,
en la cual se forma un hematoma que permite la concentración de células
inflamatorias y factores de inflamación y crecimiento que activan la proliferación de
fibroblastos y osteoblastos que permitirán organización de nuevo tejido óseo;
seguida de la fase de reparación, dentro de las 2 primeras semanas de ocurrida la
lesión, donde ocurre la diferenciación de osteocitos y condrocitos formando el callo
óseo, de un callo blando (rico en fibroblastos ) a un callo duro; y por último la fase
de remodelación, que se superpone a la fase de reparación y continua posterior a la
unión clínica, de meses a años de duración, en la cual condrocitos entran en
apoptosis, se produce invasión por nuevos vasos sanguíneos y el hueso se
reorganiza mediante actividad osteoblástica y osteoclástica, pasando de hueso
fibrilar a hueso laminar trabecular, esto último estimulado por estrés mecánico al
que es sometido normalmente el hueso.
La reparación del tejido óseo requerirá una buena vascularización y nutrición
existiendo ciertos factores que pueden intervenir negativamente, reconociéndose: un
estado nutricional deficiente, comorbilidades (diabetes) habito tabáquico, el
consumo de alcohol y el uso de ciertos fármacos y los anticoagulantes.
Luxación
Es la perdida de contacto entre los extremos articulares de los huesos que componen
una articulación, con lesión capsulo-ligamentosa, muscular y de estructuras vecinas
(vasculares, nerviosas) que estabilizan la misma. Esto desencadenado por una fuerza
externa, de magnitud variable, aunque por lo general intensa e indirecta que genera
tracción, rotación o angulación sobre la articulación. Existen circunstancias que
favorecerán una luxación, como son: una contención articular anatómicamente
precaria como ocurre en la articulación glenohumeral donde las superficies de
contacto articular son muy dispares; laxitud ligamentosa y debilidad de la
musculatura estabilizadora de la articulación.
Manifestaciones Clínicas
Las lesiones músculo- esqueléticas asociadas a problemas ergonómicos tienen una
gravedad añadida con respecto a otros problemas del puesto de trabajo: las molestias y
problemas no se presentan inmediatamente, sino que tardan un tiempo. Esto hace que no se
les dé tanta importancia, hasta que llega un momento en el que aparecen molestias
duraderas o una lesión.
Estas lesiones son generalmente de aparición lenta y de carácter inofensivo en apariencia,
por lo que se suele ignorar el síntoma hasta que se hace crónico y aparece el daño
permanente.
En una primera etapa se manifiesta dolor y cansancio durante las horas de trabajo,
desapareciendo fuera de éste; no se reduce el rendimiento en el trabajo, puede durar
semanas e incluso meses, y es una etapa reversible. En fases posteriores, los síntomas
aparecen al empezar el trabajo y continúan por la noche, alterando el sueño y disminuyendo
la capacidad de trabajo repetitivo; llega a aparecer dolor incluso con movimientos no
repetitivos y se hace difícil realizar tareas, incluso las más triviales. Si los problemas se
detectan en la primera etapa, pueden solucionarse generalmente mediante medidas
ergonómicas; en etapas más avanzadas, se hace necesaria la atención médica.
Las lesiones músculo - esqueléticas más comunes:
Traumatismos acumulativos específicos en mano y muñeca
Tendinitis: es una inflamación de un tendón debida, entre otras causas posibles, a
que está repetidamente en tensión, doblado, en contacto con una superficie dura o
sometido a vibraciones.
Tenosinovitis: en este caso se produce excesivo líquido sinovial por parte de la
vaina tendinosa, que se acumula produciendo tumefacción y dolor. Las causas son
la aplicación repetida de fuerza con la muñeca en posturas de forzadas.
Ganglión: hinchazón de una vaina de un tendón, que se llena de líquido sinovial; el
área afectada se hincha produciendo un bulto bajo la piel, generalmente en la parte
dorsal o radial de la muñeca.
Síndrome del túnel carpiano: se origina por la compresión del nervio mediano en el
túnel carpiano de la muñeca. Los síntomas son dolor, entumecimiento y hormigueo
de parte de la mano. Las causas se relacionan con los esfuerzos repetidos de la
muñeca en posturas forzadas.
Tratamientos
Tratamientos Conservador
Farmacológico
Fisioterápico
Ortopédico
Tratamiento Quirúrgico
Cirugía Ósea
Cirugía Articular
Tratamiento Fisioterápico
Electroestimulación muscular.
Electroterapia: tiene fines terapéuticos y efectos analgésicos y antiinflamatorios.
Cinesiterapia: son ejercicios de movilización y trabajo muscular.
Masoterapia: es percusión, vibración y roces. Se hace en contracturas musculares
dolorosas.
Hidroterapia: en procesos inflamatorios dolorosos + limitación d movilidad. Hay
masaje acuático, duchas, baños contraste, etc.
Ergoterapia: utilizar el trabajo como medio terapéutico.
Tratamiento ortopédico
Proporcionar reposo a la zona afectada.
Proporcionar soporte en la debilidad muscular e inestabilidad articular.
Prevenir y corregir la deformidad.
Métodos:
vendajes De yeso:
inmovilización fracturas o deformidades.
Tratamiento de enfermería
La valoración del l paciente consiste:
Historia del paciente
De gran importancia para identificar diagnósticos. Deben incluirse datos demográficos
como:
El sexo y la edad
Enfermedades y accidentes previos.
Hábitos alimenticios
Ocupación laboral
Antecedentes culturales
Hábitos deportivos
Problemas de salud actuales
Inspección general
Valoración de la postura:
Puede ser erguida, encorvada, haber una ligera elevación de un hombro sobre otro,
etc.
Al valorar la marcha, el paciente debe balancear los brazos por los lados del cuerpo
y con estabilidad.
Identificar si realiza con normalidad las actividades habituales como peinarse,
vestirse, lavarse o tiene algún impedimento.
Evaluar la masa muscular, la cual debe ser simétrica a ambos lados del cuerpo al
igual que el tamaño, la forma y la fuerza; así como la alineación de columna ( en
busca de cifosis o escoliosis).
Inspeccionar de la piel y tejidos subcutáneos que rodean músculos articulaciones,
cartílagos y del tamaño de las extremidades en busca de deformidades, crecimientos
óseos, alineación, contornos y simetría de longitud y posición.
Presencia de hipertrofias o atrofias, fasciculaciones y espasmos musculares
Palpación
Se deben abarcar los huesos, articulaciones y los músculos que lo rodean. En
búsqueda de la presencia de zona calientes, dolorosas, tumefactas, o la presencia de
crepitación, ejerciendo presión sobre huesos y articulaciones.
Valorar el tono muscular.
Rango de movimientos
Instruir al paciente para que mueva en toda su amplitud cada articulación y grupo.
Fuerza muscular
Evaluar cada grupo muscular.
Sostener la articulación y pedirle al paciente que haga movimientos contra la
resistencia.
La fuerza debiera ser igual en ambos lados.
Columna cervical
Inspeccionar el cuello del paciente, desde la posición anterior y posterior, valorando
la alineación y simetría de pliegues.
Palpar las apófisis espinosas y el tono de músculos paravertebrales.
Evaluar rango de movimientos del cuello: Flexión 45 °, hiperextensión 45 °, flexión
lateral 40°, rotación 70°
Columna dorsal y lumbar
Notar las curvaturas dorsal convexa y lumbar cóncava.
La apófisis espinosa debe estar en la línea media.
Pedir que realice los movimientos: flexión (tratando de tocar el piso con el dedo
medio y medir distancia hasta el piso), hiperextensión, flexión lateral y rotación.
Al momento de interactuar con el paciente, es importante evaluar lo siguiente:
Hombros
Manos y muñecas
Codos
Caderas
Rodillas
Pies y Tobillos
También podría gustarte
- Hoja de atención sistematizada para niños de 2 meses a menores de 5 añosDocumento2 páginasHoja de atención sistematizada para niños de 2 meses a menores de 5 añosBetty Chavez95% (19)
- Obligación Informar Riesgos TractoristaDocumento6 páginasObligación Informar Riesgos TractoristaMaricela TapiaAún no hay calificaciones
- Naturopatia y OsteoporosisDocumento7 páginasNaturopatia y OsteoporosisLicenciatura en Naturopatía UPAVAún no hay calificaciones
- Como Tratar La Osteoporosis: Una enfermedad silenciosa que hace que los huesos se debilitenDe EverandComo Tratar La Osteoporosis: Una enfermedad silenciosa que hace que los huesos se debilitenCalificación: 5 de 5 estrellas5/5 (1)
- Pae de Osteoporosis.Documento19 páginasPae de Osteoporosis.Irvin Guatemala Solis0% (1)
- Lo Que Nadie Te Cuenta Del Dolor De Espalda: Relación entre los dolores de espalda y la osteomielitis, osteoporosis, artritis reumatoide, espasmos y otros malesDe EverandLo Que Nadie Te Cuenta Del Dolor De Espalda: Relación entre los dolores de espalda y la osteomielitis, osteoporosis, artritis reumatoide, espasmos y otros malesCalificación: 5 de 5 estrellas5/5 (1)
- 2 Examen Parcial - Semana 4 - RA - PRIMER BLOQUE-MEDICINA PREVENTIVA - (GRUPO3) PDFDocumento12 páginas2 Examen Parcial - Semana 4 - RA - PRIMER BLOQUE-MEDICINA PREVENTIVA - (GRUPO3) PDFAna TapiasAún no hay calificaciones
- Clase OsteoMielitis - Osteoporosis Clase 6Documento27 páginasClase OsteoMielitis - Osteoporosis Clase 6Victoria ContrerasAún no hay calificaciones
- Resumen - FusobacteriumDocumento5 páginasResumen - FusobacteriumSergio Andres Rodriguez Clavijo100% (1)
- OsteoporosisDocumento7 páginasOsteoporosisOscar Eugenio Rodriguez DavalosAún no hay calificaciones
- Osteoporosis 2Documento6 páginasOsteoporosis 2DANA SASHAYRA ZARATE FERNANDEZAún no hay calificaciones
- OsteoporosisDocumento8 páginasOsteoporosisAdriana GarciaAún no hay calificaciones
- Adultos MayoresDocumento4 páginasAdultos MayoresPia PuppiAún no hay calificaciones
- OSTEOSPOROSISDocumento6 páginasOSTEOSPOROSISSilvina EapinosaAún no hay calificaciones
- Osteoporosis Articulo CompletoDocumento10 páginasOsteoporosis Articulo Completoalinonce11Aún no hay calificaciones
- Dimensión 4 OsteoporosisDocumento7 páginasDimensión 4 OsteoporosisPaola VeraAún no hay calificaciones
- OsteoporosisDocumento4 páginasOsteoporosisSnake VAún no hay calificaciones
- La OsteoporosisDocumento4 páginasLa OsteoporosisNICOLE URIELY KARAGEORGE LEYVAAún no hay calificaciones
- Guia de Usuario Densitometro OseoDocumento28 páginasGuia de Usuario Densitometro OseoJessica AsteteAún no hay calificaciones
- Osteoporosis en El ClimaterioDocumento4 páginasOsteoporosis en El ClimaterioIvan HernandezAún no hay calificaciones
- Enfermedades y afecciones de los huesos: osteoporosis, cáncer, osteogénesis imperfecta y másDocumento2 páginasEnfermedades y afecciones de los huesos: osteoporosis, cáncer, osteogénesis imperfecta y másMelissa CelisAún no hay calificaciones
- terapia 23-5 (6)Documento19 páginasterapia 23-5 (6)yemicaalvaradocarlos30Aún no hay calificaciones
- OsteoporosisDocumento3 páginasOsteoporosisAgostina MurrayAún no hay calificaciones
- La OsteoporosisDocumento6 páginasLa Osteoporosiss03173hAún no hay calificaciones
- Informe OsteoporosisDocumento16 páginasInforme Osteoporosisnorma0% (1)
- Osteoporosis y artritis: causas, síntomas y tratamientoDocumento7 páginasOsteoporosis y artritis: causas, síntomas y tratamientoLuis Seclen FalenAún no hay calificaciones
- OsteoporosisDocumento2 páginasOsteoporosisDiago WWEAún no hay calificaciones
- Farmacología Del Hueso y de Las ArticulacionesDocumento52 páginasFarmacología Del Hueso y de Las ArticulacionesSugey González50% (2)
- Taller de Osteoporosis y Artritis Reumatoidea 2Documento10 páginasTaller de Osteoporosis y Artritis Reumatoidea 2Juan Camilo Marmolejo RamírezAún no hay calificaciones
- OSTEOPOROSIS (1)Documento4 páginasOSTEOPOROSIS (1)lelisbv94.ingminasAún no hay calificaciones
- BólicasDocumento27 páginasBólicasamber marquezAún no hay calificaciones
- Trabajo de Patologia 2Documento52 páginasTrabajo de Patologia 2felipe andres monterrozaAún no hay calificaciones
- Enfermedades Que Afectan A Los HuesosDocumento7 páginasEnfermedades Que Afectan A Los HuesosClaudiaVasquezÑancoAún no hay calificaciones
- OSTEOPOROSISDocumento3 páginasOSTEOPOROSISDiana Parrado CAún no hay calificaciones
- OSTEOPOROSIS y La OtraDocumento3 páginasOSTEOPOROSIS y La Otrasandra juliana nuñez lambrañoAún no hay calificaciones
- Osteoporosis DLCDocumento11 páginasOsteoporosis DLCAlbert RodriguezAún no hay calificaciones
- Envejecimiento Satisfactori1Documento11 páginasEnvejecimiento Satisfactori1DiegoAún no hay calificaciones
- 2 - Trabajo de Investigación de GeriatríaDocumento3 páginas2 - Trabajo de Investigación de GeriatríaCARLA XIMENA CESPEDES GARECAAún no hay calificaciones
- OSTEOPOROSIS-WPS OfficeDocumento3 páginasOSTEOPOROSIS-WPS OfficeAdrianita Elizabeth JuradoAún no hay calificaciones
- OsteoporosisDocumento9 páginasOsteoporosisPilar JimenezAún no hay calificaciones
- OsteoporosisDocumento12 páginasOsteoporosisCristhian vilela Tinedo100% (1)
- Seminaro OsteoporosisDocumento13 páginasSeminaro OsteoporosisChristian TorresAún no hay calificaciones
- PATOLOGIASDocumento8 páginasPATOLOGIASDennis PeraltaAún no hay calificaciones
- Patologías GeriatríaDocumento3 páginasPatologías GeriatríaAbrilAún no hay calificaciones
- HELIOTERAPIADocumento8 páginasHELIOTERAPIApatricia basalduaAún no hay calificaciones
- Sistema Locomotor FGDocumento57 páginasSistema Locomotor FGesni10Aún no hay calificaciones
- Enfermedades Que Afectan Al Sistema ÓseoDocumento10 páginasEnfermedades Que Afectan Al Sistema Óseodavid jimenez hernandezAún no hay calificaciones
- Osteoporosis: causas, síntomas y tratamientoDocumento6 páginasOsteoporosis: causas, síntomas y tratamientoCynthia BuenanoAún no hay calificaciones
- Enfermedades huesosDocumento10 páginasEnfermedades huesosdavid jimenez hernandezAún no hay calificaciones
- Simeologia Osteoarticula1Documento16 páginasSimeologia Osteoarticula1Angela gabriela Cometivos lescanAún no hay calificaciones
- Enfermedades Del Sitema ÓseoDocumento5 páginasEnfermedades Del Sitema Óseojean elie petit hommeAún no hay calificaciones
- Osteoporosis Bupa GuatemalaDocumento7 páginasOsteoporosis Bupa GuatemalaInternet S&SAún no hay calificaciones
- OsteomuscularDocumento8 páginasOsteomuscularMariaAún no hay calificaciones
- OSTEODISTROFIASDocumento26 páginasOSTEODISTROFIASDANIEL ALEJANDROAún no hay calificaciones
- Alteraciones OsteomuscularesDocumento7 páginasAlteraciones OsteomuscularesGGM MGGAún no hay calificaciones
- Informe 2 - Grupo 2Documento8 páginasInforme 2 - Grupo 2Bruno Farias GarciaAún no hay calificaciones
- Osteoporosis - Wikipedia, La Enciclopedia LibreDocumento22 páginasOsteoporosis - Wikipedia, La Enciclopedia LibreAlvaro HernandezAún no hay calificaciones
- Panorama EpidemiologicoDocumento6 páginasPanorama EpidemiologicoAna Laura DominguezAún no hay calificaciones
- Sociodrama GeriatriaDocumento19 páginasSociodrama GeriatriaJocelyn AcostaAún no hay calificaciones
- Plan de Sesion Educativ Imprimir.Documento8 páginasPlan de Sesion Educativ Imprimir.Yony D Mamani RiveraAún no hay calificaciones
- Enfermedades Del Sistema OsteomuscularDocumento6 páginasEnfermedades Del Sistema OsteomuscularEric VillalobosAún no hay calificaciones
- 2715-Presentación Electrónica Educativa-2641-1-10-20190604Documento29 páginas2715-Presentación Electrónica Educativa-2641-1-10-20190604Andres Suarez GutierrezAún no hay calificaciones
- ENSAYODocumento5 páginasENSAYOTrujillo Álvarez María GuadalupeAún no hay calificaciones
- Patologías Más Frecuentes en Adultos Mayores PDFDocumento13 páginasPatologías Más Frecuentes en Adultos Mayores PDFliany0% (1)
- Enfermedad MentalDocumento6 páginasEnfermedad Mentalgineza gonzalezAún no hay calificaciones
- UntitledDocumento1 páginaUntitledgineza gonzalezAún no hay calificaciones
- Steven I Galarza Gonzalez L. Valderaz Rodriguez Enf. 205Documento3 páginasSteven I Galarza Gonzalez L. Valderaz Rodriguez Enf. 205gineza gonzalezAún no hay calificaciones
- CIENCIA EN ENFERMERIA T DisociativosDocumento4 páginasCIENCIA EN ENFERMERIA T Disociativosgineza gonzalezAún no hay calificaciones
- AGONISTAS Y ANTAGONISTAS DE LOS RECEPTORES MUSCARINICOSDocumento7 páginasAGONISTAS Y ANTAGONISTAS DE LOS RECEPTORES MUSCARINICOSEmily Kay QuiñonezAún no hay calificaciones
- Terapia Termica 3Documento41 páginasTerapia Termica 3Leopoldo RodriguezAún no hay calificaciones
- Perlas de La Historia ClinicaDocumento4 páginasPerlas de La Historia ClinicaResidentes Medicina Interna SAAún no hay calificaciones
- GuiondemenciaDocumento5 páginasGuiondemenciaandreaAún no hay calificaciones
- Uti Viedman TecDocumento35 páginasUti Viedman TecRocio OjedaAún no hay calificaciones
- Entrega Final Epidemiología 1Documento23 páginasEntrega Final Epidemiología 1urioltellojavier2Aún no hay calificaciones
- 2020 Reduccion de Residuos Parte 1 Versión 2Documento59 páginas2020 Reduccion de Residuos Parte 1 Versión 2Emilia GarayAún no hay calificaciones
- 2019 Nutracéuticos Cardí Nvo PDFDocumento51 páginas2019 Nutracéuticos Cardí Nvo PDFaurelioAún no hay calificaciones
- Estadisticas de Litiasis RenalDocumento7 páginasEstadisticas de Litiasis Renals04579dAún no hay calificaciones
- Proyecto PAI 2EM 2022 Dane 2222DANEDocumento76 páginasProyecto PAI 2EM 2022 Dane 2222DANEjuan carlos salazarAún no hay calificaciones
- Fractura de CaderaDocumento13 páginasFractura de CaderaIngrid SpainiAún no hay calificaciones
- Pato Clinica EnsayoDocumento6 páginasPato Clinica EnsayoJennyfer Alexia Rivera SaldañaAún no hay calificaciones
- Impacto Economico en La Sociedad de La MedicinaDocumento8 páginasImpacto Economico en La Sociedad de La MedicinaAlejandra ReyesAún no hay calificaciones
- Informe TrimestralDocumento16 páginasInforme TrimestralBrizeth Eliana Laura AcuñaAún no hay calificaciones
- Protocolos de Seguridad 2024-2029Documento53 páginasProtocolos de Seguridad 2024-2029KevinAún no hay calificaciones
- Expo Sifilis WordDocumento7 páginasExpo Sifilis WordDavid CortesAún no hay calificaciones
- Algoritmo Del BiofilmDocumento30 páginasAlgoritmo Del BiofilmMay AlmeidaAún no hay calificaciones
- Roger Alberola Gonzalez Procedimentos2 Caso Clinico 3 18 Noviembre.Documento7 páginasRoger Alberola Gonzalez Procedimentos2 Caso Clinico 3 18 Noviembre.Roger Alberola GonzalezAún no hay calificaciones
- Obesidad y factores de riesgo en estudiantes universitariosDocumento4 páginasObesidad y factores de riesgo en estudiantes universitariosUiictor RoosasAún no hay calificaciones
- Terminologias Primeros AuxiliosDocumento3 páginasTerminologias Primeros AuxiliosFrank PalominoAún no hay calificaciones
- TAREA 1. ACTIVIDAD SEMANA 1. Clínica IIDocumento3 páginasTAREA 1. ACTIVIDAD SEMANA 1. Clínica IIsteve edwinAún no hay calificaciones
- 46026Documento9 páginas46026Jhon CrisantoAún no hay calificaciones
- Que Es La EpidemiologiaDocumento55 páginasQue Es La EpidemiologiaNieves FernandezAún no hay calificaciones
- Oclusión IntestinalDocumento14 páginasOclusión IntestinalYAHUITA MIRANDA LUIS FERNANDOAún no hay calificaciones
- Encuesta de Morbilidad Sentida - OperarioDocumento1 páginaEncuesta de Morbilidad Sentida - Operariojeny luisa contreras corredorAún no hay calificaciones
- Paludismo o MalariaDocumento11 páginasPaludismo o Malariamqa627Aún no hay calificaciones