Documentos de Académico
Documentos de Profesional
Documentos de Cultura
Resumen Del Sistema Respiratorio
Cargado por
Yomike Anthony Murillo LazaroDerechos de autor
Formatos disponibles
Compartir este documento
Compartir o incrustar documentos
¿Le pareció útil este documento?
¿Este contenido es inapropiado?
Denunciar este documentoCopyright:
Formatos disponibles
Resumen Del Sistema Respiratorio
Cargado por
Yomike Anthony Murillo LazaroCopyright:
Formatos disponibles
lOMoARcPSD|14461130
Resumen del sistema respiratorio
Anatomía y Fisiología (Universidad Nacional de Lanús)
StuDocu is not sponsored or endorsed by any college or university
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
Sistema
respiratorio
El sistema respiratorio ayuda con la homeostasis
porque se ocupa del intercambio gaseoso entre el
aire, la sangre y las células de los tejidos. También
contribuye ajustando el pH de los líquidos
corporales. Las células usan oxígeno para las
reacciones metabólicas que liberan energía de las
moléculas de los nutrientes produciendo ATP.
Simultáneamente se libera dióxido de carbono. Se
complementa con el sistema circulatorio en estas
funciones.
Anatomía del aparato respiratorio
Está constituido por la nariz, la faringe, la laringe, la tráquea, los bronquios y los pulmones. Según
su estructura, el aparato respiratorio consta del aparato respiratorio superior (nariz, cavidad nasal,
faringe), y del aparato respiratorio inferior (laringe, tráquea, bronquios y pulmones). Según su
función se puede dividir en la zona de conducción, compuesta por una serie de cavidades y tubos
interconectados que filtran, calientan y humidifican el aire conduciéndolo para los pulmones, y la
zona respiratoria, constituida por tubos y tejidos dentro de los pulmones que son los que hacen
posible el intercambio gaseoso, del aire a la sangre.
Nariz
Es un órgano ubicado en la entrada del aparato respiratorio. Se divide en una porción externa, que
consta de un armazón de soporte ósea y de cartílago hialino cubierto por musculo y piel, revestido
por una mucosa. El marco óseo se forma de los huesos frontal, nasales y maxilar. La estructura
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
cartilaginosa se
conforma por el cartílago
nasal septal formando la
porción anterior del
tabique nasal, los
cartílagos nasales
laterales debajo de los
huesos nasales y los
cartílagos alares, que son
las paredes de las fosas
nasales. En la parte
inferior están las
aberturas llamadas narinas.
La estructura interna de la porción externa de la nariz calienta, humidifican y filtran el aire, detectan
el estímulo olfatorio, modifican las vibraciones vocales a medida que pasan a través de las cámaras
de resonancia.
La cavidad nasal es un gran espacio en la región anterior del cráneo revestido por musculo y mucosa.
En su parte anterior, se continua con la faringe, a través de dos aberturas llamadas narinas internas.
Los conductos de los senos paranasales, que drenan moco, y los conductos nasolagrimales, que
transportan lágrimas, desembocan en la cavidad nasal. Los huesos del cráneo que contienen senos
paranasales son el
frontal, el esfenoides, el
etmoides y el maxilar.
Las paredes laterales
de la cavidad nasal
están formadas por el
etmoides, el maxilar, el
lagrimal, el palatino y
los cornetes nasales
inferiores.
La cavidad nasal
también se divide en
una región respiratoria
y una región olfatoria.
La respiratoria esta
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
tapizada por epitelio cilíndrico ciliado seudoestratificado con células caliciformes. La porción anterior
de la cavidad nasal por dentro de las fosas nasales se llama vestíbulo y está rodeado de cartílago, y
su parte superior está compuesta por hueso. El tabique nasal divide la cavidad en dos lados.
El aire ingresa en las fosas nasales, pasando por el vestíbulo cubierto por piel con pelos que filtran
las partículas de polvo. De las paredes laterales de la cavidad nasal se extienden tres estructuras
escalonadas formadas por los cornetes nasales, superior, media e inferior. la mucosa recubre la
cavidad nasal y sus cornetes. Luego de pasan por los cornetes y los meatos, el aire se calienta por
la acción de la sangre en los capilares. El moco secretado por las células caliciformes humedece el
aire y atrapa las partículas de polvo. Las lágrimas ayudan a humedecer el aire. Los cilios desplazan
el moco y las partículas de polvo atrapadas hacia la faringe, donde pueden deglutirse o escupirse, lo
que permite expulsarlos de las vías respiratorias.
Faringe
Es un conducto de 13cm de longitud que comienza en las narinas internas y se extiende hasta el
cartílago cricoides. Se localiza atrás de las cavidades nasal y oral, por encima de la laringe y delante
de la columna vertebral. Su pared está compuesta por músculos esqueléticos y esta revestida por
una mucosa. La contracción de los músculos esqueléticos ayuda en la deglución. La faringe sirve
como vía para el paso del aire y de los alimentos, también como caja de resonancia para emitir los
sonidos y contiene a las amígdalas.
La faringe se divide en tres regiones: la nasofaringe, la bucofaringe y la laringofaringe. Los músculos
tienen dos capas, una externa circular y una capa interna longitudinal. La nasofaringe recibe el aire
de la cavidad nasal a través de las fosas nasales, con moco llenos de polvo. Esta tapizada por epitelio
cilíndrico seudoestratificado ciliado, que desplaza el moco hacia la región inferior de la faringe.
Además, la nasofaringe
intercambia aire con las
trompas auditivas para
equilibrar la presión de aire
entre la faringe y el oído medio.
La bucofaringe tiene una sola
abertura, la garganta, y esta
desde el paladar blando hasta el
nivel del hueso hioides. Tiene
funciones respiratorias y
digestivas. Como está expuesta
a abrasiones por el paso de los
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
alimentos está recubierta de epitelio pavimentoso estratificado no queratinizado. En esta parte se
encuentran las amígdalas palatinas y las linguales. La laringofaringe comienza en el hueso hioides.
Se comunica con el esófago y con la laringe. También tiene es un pasaje compartido y recubierto de
epitelio pavimentoso estratificado no queratinizado.
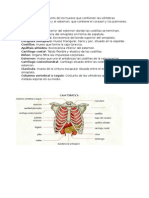
Laringe
Es un conducto corto que conecta la laringofaringe con la tráquea. Está en la línea media del cuello,
delante del esófago, entre la C4 y la C6. La pared de la laringe se compone de nueve piezas
cartilaginosas, tres impares y tres pares. De los cartílagos pares, los aritenoides son importantes
porque influyen en los cambios de posición y tensión de los pliegues vocales. El cartílago tiroides
tiene dos laminas fusionadas de cartílago hialino, que forman la pared anterior de la laringe. El
ligamento que une el cartílago tiroides con el hueso hioides se denomina membrana tirohioidea.
La epiglotis es un cartílago elástico, grande, cubierto de epitelio. La parte superior de la epiglotis
puede moverse arriba y abajo. Durante la deglución, la faringe y la laringe ascienden. La glotis son
un par de pliegues de mucosa, los pliegues vocales en la laringe, y el espacio entre ellos es la rima
glótica.
El cartílago cricoides es un anillo de cartílago hialino que forma la pared inferior de la laringe. Se
une al primer anillo de la tráquea por el ligamento cricotraqueal. Y el cartílago tiroides se una al
cartílago cricoides por el ligamento cricotiroideo.
Los cartílagos aritenoides pares
son cartílago hialino y se localizan
en el borde posterosuperior del
cartílago cricoides. Forman
articulaciones sinoviales lo que da
mucho movimiento.
Los cartílagos corniculados son
dos piezas de cartílago elástico al
lado del vértice de cada cartílago
aritenoides. Los cartílagos
cuneiformes, son cartílagos
elásticos, delante de los cartílagos
corniculados, sostienen los
pliegues vocales y las paredes laterales de la epiglotis.
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
Estructuras que producen la voz: La mucosa forma dos pares de pliegues, uno superior que son los
pliegues vestibulares y un par inferior compuesto por los pliegues vocales. El espacio entre ellos es
la rima vestibular. Los pliegues ventriculares no hacen la voz, pero contienen la respiración en contra
de la presión de la cavidad torácica. Los pliegues vocales son los generadores de la voz. Están
tapizados por epitelio pavimentoso estratificado no queratinizado. Debajo de esa mucosa, hay bandas
de ligamentos elásticos que están estirados entre los cartílagos de la laringe. Los músculos
intrínsecos de la laringe se insertan en los cartílagos y en los pliegues vocales. Cuando estos se
contraen, tensan los ligamentos elásticos y estiran las cuerdas vocales, haciendo que la rima glótica
se estreche. El pasaje de aire a través de la laringe hace que los pliegues vibren y produzcan el sonido.
La tensión que soportan los pliegues vocales controlan el tono del sonido. La disminución de tensión
muscular sobre los pliegues hace que vibren más lento y hagan un sonido más bajo. Los pliegues
vocales de los hombres son más gruesos y largos, por lo tanto, vibran más lento. Se requiere de
otras estructuras también para convertir el sonido en un lenguaje. La faringe, la cavidad nasal y los
senos paranasales actúan como cámaras de resonancia. Los músculos de la cara, la lengua y los
labios ayudan a pronunciar las palabras.
Tráquea
Es un conducto aéreo tubular de 12 cm. Esta delante del esófago, desde la laringe hasta el borde
superior de la T5. Su pared está compuesta por la capa mucosa (capa de epitelio cilíndrico
seudoestratificado ciliado, lamina propia que contiene fibras elásticas y reticulares) que se encarga
de atrapar polvo atmosférico, la submucosa, constituida por tejido conectivo areolar con glándulas
seromucosas, cartílago hialino y tejido conectivo areolar.
Tiene 16 a 20 anillos horizontales incompletos de cartílago hialino apilados y unidos por tejido
conectivo denso. La porción abierta esta puesta para el lado del esófago, y está formada por una
membrana fibromuscular. Dentro de la membrana hay fibras musculares lisas transversales que
forman el musculo traqueal y tejido conectivo elástico que permite que el diámetro de la tráquea se
modifique de tamaño por la respiración. La capa de tejido conectivo areolar (adventicia) conecta la
tráquea con los tejidos de su alrededor.
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
Bronquios
Al nivel de la T5, la tráquea se divide
en un bronquio principal derecho, que
va al pulmón derecho y un bronquio
principal izquierdo que va hacia el
pulmón izquierdo. Los bronquios
principales tienen anillos
cartilaginosos incompletos y están
cubiertos por epitelio cilíndrico
seudoestratificado ciliado. Donde la
tráquea se divide, hay una cresta
interna llamada carina. Las placas de
cartílago reemplazan a los anillos
cartilaginosos incompletos y desaparecen en los bronquiolos distales. A medida que disminuye el
cartílago aumenta el musculo liso, que ayuda a mantener la permeabilidad.
Cuando ingresan a los pulmones los bronquios principales se dividen formando los bronquios lobares,
que siguen ramificándose y crean los bronquios segmentarios, que se dividen en bronquiolos, que a
su vez se dividen en bronquiolos terminales. Los bronquiolos tienen células cilíndricas no ciliadas
mezcladas con células epiteliales, que protegen de efectos nocivos de toxinas inhaladas y
carcinógenos, funcionan como células madre también.
En la mucosa del árbol bronquial, el epitelio cilíndrico seudoestratificado ciliado, ayuda a que se
atrapen partículas, y se desplacen hacia la faringe para su eliminación. En las regiones con epitelio
cubico simple no ciliado, las partículas se eliminar por los macrófagos.
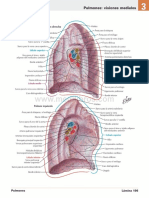
Pulmones
Son órganos pares de forma cónica, en la cavidad torácica, separados por el corazón y el mediastino
(que los mantiene en dos compartimientos anatómicos separados). La membrana pleural, formada
por dos capas de serosa, protegen a cada pulmón. La capa superficial se llama pleura parietal (en
contacto con la pared torácica) y la pleura visceral recubre a los pulmones. Entre estas dos hay un
espacio llamado cavidad pleural, que tiene liquido lubricante para reducir el roce entre las
membranas, producido en la respiración. También hace que las dos pleuras estén pegadas entre sí
(como dos vidrios y una gota de agua).
Los pulmones están protegidos por las costillas. La porción ancha inferior se denomina base y es
cóncava. La porción superior del pulmón es el vértice. La superficie del pulmón que toca con las
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
costillas, es la superficie costal. Y la superficie mediastínica de cada pulmón tiene un hilio del cual el
bronquio, los vasos sanguíneos, los linfáticos y los nervios salen y entran del órgano. Las estructuras
se unen por la pleura y el tejido conectivo. El pulmón izquierdo es más pequeño que el derecho ya
que el corazón se encuentra apoyado en él. Pero el derecho es más corto porque el diafragma es
más alto de este lado para dejar espacio al hígado.
Las fisuras dividen a los pulmones en lóbulos. Ambos pulmones tienen una fisura oblicua. El derecho
tiene una fisura horizontal, que separa al lóbulo medio junto con la fisura oblicua. Cada lóbulo recibe
su bronquio lobar. Por lo
tanto, en el pulmón izquierdo
podemos encontrar los
bronquios lobares superior,
medio e inferior y en el
izquierdo los bronquios
lobares superior e inferior.
luego, los bronquios lobares
se dividen en bronquios
segmentarios (10 en cada
pulmón).
El tejido pulmonar que efectúa el intercambio gaseoso se llama segmento broncopulmonar. Cada
uno de estos segmentos, tiene muchos lobulillos, envueltos en tejido conectivo elástico, con un vaso
linfático, una arteriola una vénula y una rama de un bronquiolo terminal. Los bronquiolos terminales
se dividen en bronquiolos respiratorios (microscópicos), y alveolos, ubicados en sus paredes. Los
alveolos participan en el intercambio de gases. El revestimiento epitelial cambiar de cubico simple a
pavimentoso simple a medida que los alveolos
penetran en profundidad. Los bronquiolos
respiratorios se dividen en conductos alveolares,
de epitelio pavimentoso simple.
Alveolos
Son bolsitas revestidas por epitelio
pavimentoso simple que se sostiene por una
membrana basal elástica delgada. Un saco
alveolar consiste en dos o más alveolos que
comparten la desembocadura. Las paredes de
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
los alveolos tienen células alveolares de tipo I (células epiteliales pavimentosas simples) y células
alveolares de tipo II (o células septales). Las células de tipo I son donde se produce el intercambio
gaseoso. Las de tipo II, secretan liquido alveolar que mantiene húmeda la superficie entre las células
y el aire. Este líquido tiene surfactante, que es una mezcla de fosfolípidos y lipoproteínas que
disminuye la tensión superficial del líquido alveolar manteniendo la permeabilidad de los alveolos.
Los macrófagos alveolares son fagocitos que eliminan el polvo de los espacios alveolares. Los
fibroblastos producen fibras elásticas y reticulares.
El intercambio de oxígeno y de dióxido de
carbono en los espacios aéreos de los
pulmones se da por difusión en las
paredes alveolares y capilares, que
forman la membrana respiratoria, que
consta de cuatro capas:
1. Una capa de células alveolares de
tipo I y II y macrófagos (pared
alveolar).
2. Membrana basal epitelial por
debajo de la anterior.
3. Membrana basal capilar.
4. Endotelio capilar.
Irrigación pulmonar: reciben sangre por las arterias pulmonares y las arterias bronquiales. La
sangre desoxigenada circula en el tronco pulmonar, en las arterias correspondientes de los pulmones.
El regreso de la sangre oxigenada al corazón se lleva por cuatro venas pulmonares, en la aurícula
izquierda.
Las arterias bronquiales transportan sangre hacia los pulmones, y esa sangre irriga las paredes de
los bronquios y los bronquiolos. La mayoría de la sangre regresa al corazón por las venas
pulmonares, pero parte de la sangre drena en las venas bronquiales y vuelven al corazón por la vena
cava superior.
Ventilación pulmonar
La respiración tiene tres pasos:
1. Ventilación pulmonar: es la inspiración y la espiración de aire, que permite el intercambio de
aire entre la atmosfera y los alveolos pulmonares.
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
2. Respiración externa: es el intercambio de gases entre la sangre de los capilares sistémicos y
la de los capilares pulmonares mediante la membrana respiratoria. La sangre capilar
pulmonar obtiene oxígeno y pierde dióxido de carbono.
3. Respiración interna: es el intercambio de gases entre la sangre en los capilares sistémicos y
las células tisulares. La sangre pierde oxígeno y adquiere dióxido de carbono. Dentro de las
células se produce la producción de ATP en la respiración celular.
Cambios de presión en la ventilación pulmonar: El aire entra a los pulmones cuando su presión de
aire es menos que la presión de aire de la presión atmosférica. Y sale cuando el aire de los pulmones
es mayor que la presión atmosférica.
Inspiración: Es el ingreso de aire a los pulmones. Antes de ella, la presión de aire de los
pulmones es igual a la presión atmosférica (1 atm). Como la presión dentro de los alveolos
tiene que ser menos que la presión atmosférica para que el aire pueda ingresar, los pulmones
aumentan de tamaño.
La presión de un gas que está adentro de un recipiente
cerrado, disminuye si el tamaño del recipiente cerrado
aumenta y viceversa. (ley de Boyle). Es por eso que las
diferencias de presión provocadas por los cambios en el
volumen de los pulmones obligan al aire a entrar en ellos en
la inspiración y salir en la espiración. La expansión de los
pulmones en la inspiración necesita del diafragma y los intercostales externos. El diafragma
es un musculo esquelético que forma el piso de la cavidad torácica. La contracción del
diafragma, hace que su cúpula se aplane y descienda, aumentando así el
diámetro vertical de la cavidad torácica. Esta contracción es la responsable
del aire que ingresa en los pulmones. Los músculos intercostales, cuando
se contraen elevan las costillas. Por eso aumentan los diámetros
anteroposterior y lateral de la cavidad torácica. También es responsable
del aire que entra en los pulmones.
La presión intrapleural siempre es subatmosférica en la inspiración.
Cuando los músculos intercostales se contraen y el volumen de la cavidad
torácica aumenta, el volumen de la cavidad pleural también aumenta, y
se desplaza afuera, acompañada de los pulmones. Cuando pasa esto, la
presión alveolar (intrapulmonar) baja. Así se establece una diferencia de
presión entre la atmosfera y los alveolos, y como el aire fluye de una
región de mayor presión a otra de menor presión se produce la
inspiración. Cuando hay inspiraciones profundas se utilizan los músculos
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
inspiratorios accesorios aumentando aún más la cavidad torácica. Estos músculos son los
esternocleidomastoideos, los escalenos y los pectorales menores. El proceso de inspiración es
activo porque involucran la contracción muscular.
Espiración: Es la expulsión de aire y también depende del
gradiente de presión, pero en este caso la presión en los
pulmones es mayor que la presión atmosférica. La espiración
es un proceso pasivo porque no hay contracciones musculares.
Solo es el retroceso elástico de la pared del tórax y los
pulmones. Este retroceso elástico sucede por las fibras
elásticas que fueron estiradas en la inspiración y la tracción
hacia adentro generada por la tensión superficial a causa del
líquido alveolar.
La espiración empieza cuando los músculos inspiratorios se
relajan. La cúpula del diafragma sube por su elasticidad. Los
músculos intercostales se relajan y las costillas bajan. Todo
esto hace que el volumen pulmonar se reduzca. La presión
alveolar aumenta y el aire fluye desde los alveolos (mayor
presión) hacia la atmosfera (menor presión). La espiración solo
es activa en la ventilación forzada (ejercicio, tos, instrumento
de viento), y se contraen los músculos espiratorios
(abdominales e intercostales internos).
Factores que afectan la ventilación pulmonar:
Tensión superficial del líquido alveolar: La tensión superficial era la fuerza que se ejercía sobre
la superficie luminal de los alveolos a causa de una capa de líquido alveolar. Esta tensión
superficial hace que los alveolos tomen el menor diámetro posible. En la respiración se tiene
que superar la tensión superficial para expandir los pulmones en la inspiración. Y esta tensión
también es responsable de la retracción elástica.
Distensibilidad pulmonar: Es el esfuerzo que se necesita para distender los pulmones y la
pared del tórax. Una distensibilidad alta significa que los pulmones y el tórax se extienden
fácilmente, y viceversa. Este factor, se relaciona con la elasticidad y la tensión superficial. En
condiciones normales, los pulmones tienen una distensibilidad elevada porque las fibras
elásticas del tejido pulmonar se estiran normalmente y el surfactante del líquido alveolar
disminuye la tensión superficial.
Resistencia de las vías aéreas: La velocidad del flujo de las vías aéreas depende de la diferencia
de presión y de la resistencia. Las paredes de las vías aéreas dan resistencia al flujo normal
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
de aire hacia el interior/exterior de los pulmones. Es decir, por ejemplo, que las paredes de los
bronquiolos se agrandan cuando los pulmones se expanden porque sus paredes son
traccionadas hacia afuera. El diámetro de las vías aéreas depende también del grado de
contracción o relajación del musculo liso de sus paredes. Cualquier estado que estreche u
obstruya las vías aéreas aumenta la resistencia.
Volúmenes y capacidades pulmonares
Un adulto sano, en reposo, hace 12 respiraciones por minuto y por cada inspiración y espiración se
usan 500ml de aire al interior/exterior de los pulmones. Esta cantidad se llama volumen corriente
(VC). La ventilación por minuto es el volumen total de aire inspirado y espirado por minuto. Esto se
calcula multiplicando la frecuencia respiratoria por el volumen corriente. Una ventilación por minuto
más baja de lo normal indica disfunción pulmonar. Esto se mide con un espirómetro (espirograma).
En un adulto, el 70% del volumen corriente alcanza la zona respiratoria del sistema (bronquiolos
respiratorios, conductos alveolares, sacos alveolares y alveolos). El otro 30% se queda en las vías
aéreas de conducción (nariz, faringe, laringe, tráquea, bronquios, bronquiolos y bronquiolos
terminales). El aire que se queda en las áreas de conducción junto con ellas constituyen el espacio
muerto anatómico respiratorio. La frecuencia ventilatoria alveolar es el volumen de aire por minuto
que llega a la zona respiratoria.
Luego de realizar una inspiración profunda, se puede inspirar más de 500ml. Ese aire adicional se
denomina volumen de reserva inspiratorio. Y se puede inspirar más aún si antes se hizo una
espiración forzada.
Si se abre la cavidad torácica, la presión intrapleural aumenta igualando la presión atmosférica y
expulsa parte del volumen residual. El aire que queda se llama volumen mínimo.
Las capacidades pulmonares son combinación de volúmenes pulmonares específicos. La capacidad
inspiratoria es la sumatoria del volumen corriente y el volumen de reserva inspiratorio. La capacidad
residual funcional es la sumatoria del volumen residual y el volumen de reserva espiratorio. La
capacidad vital es la sumatoria del volumen de reserva inspiratorio, el volumen corriente y el volumen
de reserva espiratorio. Y la capacidad pulmonar total es la sumatoria de la capacidad vital y el
volumen residual.
Intercambio de oxígeno y dióxido de carbono
Este intercambio se produce por difusión pasiva que depende del comportamiento de los gases. Por
la ley de Dalton y la ley de Henry.
Ley de Dalton: cada gas es una mezcla de gases que ejercen su propia presión como si fuera el único.
El aire atmosférico es una mezcla de los gases nitrógeno, oxigeno, argón, dióxido de carbono, cantidad
de vapor de agua y otros gases en pequeña cantidad. La presión parcial ejercida por cada componente
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
de la mezcla de esos gases se puede determinar mediante la multiplicación del porcentaje del gas
en la mezcla por la presión total. Esas presiones parciales determinan el desplazamiento del oxígeno
y el dióxido de carbono entre la atmosfera y los pulmones. Cada gas se difunde por una membrana
permeable, desde el área con mayor presión al área con menor presión.
El intercambio gaseoso en los alveolos aumenta el contenido de dióxido de carbono y disminuye el
contenido de oxigeno del aire alveolar. Después, cuando el aire se inspira, se humidifica, a medida que
el contenido de vapor de agua en el aire aumenta el porcentaje relativo de oxigeno disminuye. El aire
espirado tiene más oxigeno que el aire alveolar y menos dióxido de carbono, porque parte del aire
espirado se encontraba en el espacio muerto anatómico (por lo tanto, no participo en el intercambio
gaseoso).
Ley de Henry: Establece que la cantidad de gas disuelto en un líquido es proporcional a la presión
parcial del gas y su y a su solubilidad. Cuanto mayor es la presión parcial de un gas sobre un líquido
y cuanto menor es su solubilidad, mas porcentaje del gas permanece en solución. El dióxido de
carbono se diluente en una proporción mayor de plasma porque su solubilidad es mayor.
Respiración externa e interna: La respiración externa es la difusión de oxigeno desde el aire de los
alveolos pulmonares a la sangre y la difusión del dióxido de carbono en dirección contraria. La
respiración externa convierte la sangre desoxigenada (del ventrículo derecho) en sangre oxigenada
(aurícula izquierda). La sangre de los capilares pulmonares capta el oxígeno alveolar y descarga el
dióxido de carbono, por las presiones.
Mientras el oxígeno difunde el aire alveolar hacia la sangre desoxigenada, el dióxido de carbono lo
hace en dirección opuesta. La cantidad de capilares que están cerca de los alveolos es grande y la
sangre que pasa lo hace lento así capta la mayor cantidad de oxigeno posible.
El ventrículo izquierdo bombea sangre oxigenada a la aorta a través de las arterias sistémicas hacia
los capilares sistémicos. El intercambio de oxígeno y dióxido de carbono entre los capilares sistémicos
y las células se llama respiración interna. Cuando el oxígeno deja el torrente sanguíneo, la sangre
oxigenada se transforma en sangre desoxigenada. Esta respiración esta en todos los tejidos del
cuerpo.
El índice de intercambio pulmonar y sistémico depende de:
Diferencia de presión parcial de los gases: La presión de oxigeno alveolar debe ser mayor que
la presión de oxigeno sanguínea para que el oxígeno pueda difundirse desde el aire alveolar a
la sangre. Cuanto mayor es la diferencia en las presiones parciales más se acelera la difusión
de los gases. Al aumentar la altitud la presión atmosférica disminuye y también la presión
parcial de oxígeno. La presión de oxigeno de aire inspirado disminuye con el aumento de la
altitud.
Superficie disponible para el intercambio gaseoso: La superficie de los alveolos es muy grande.
Muchos capilares rodean a cada alveolo, por lo tanto, mucha sangre está disponible para el
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
intercambio. Cualquier trastorno que disminuya esta superficie reduce la velocidad de la
respiración externa.
Distancia de difusión: La difusión se produce muy rápido porque la membrana respiratoria
es fina. También los capilares son tan estrechos que los eritrocitos pasan de a uno, lo que
disminuye la distancia de difusión entre el espacio aéreo alveolar y la hemoglobina en el
interior de los eritrocitos. La acumulación de líquido intersticial entre los alveolos disminuye
la velocidad al aumentar la distancia de difusión.
Peso molecular y solubilidad de los gases: El oxígeno difunde con más velocidad que el dióxido
porque su peso molecular es menor. Pero, la solubilidad del dióxido es mayor que la del oxígeno.
Entonces esta difusión es mucho más rápida
hacia el exterior que la difusión de oxigeno hacia
el interior. Entonces, cuando la difusión es más
lenta de lo normal, suele falta oxigeno antes de
que se produzca una retención significativa de
dióxido de carbono.
Transporte de oxígeno y dióxido de carbono
Transporte de oxigeno: el oxígeno no se disuelve fácil en
agua por lo tanto poco de él llega al plasma. Es por eso
que el oxígeno se une a la hemoglobina en los eritrocitos.
La porción hemo de la hemoglobina tiene cuatro átomos
de hierro, y cada uno se une a una molécula de oxígeno.
Cuando se unen son oxihemoglobina. Como el oxígeno
está unido a la hemoglobina solo el oxígeno disuelto se
puede difundir fuera de los capilares y dentro de las
células.
Relación entre la hemoglobina y la presión parcial de
oxigeno: La presión de oxigeno determina la cantidad de
oxigeno que se
va unir a la
hemoglobina. A mayor presión de oxigeno más oxigeno se
combina con la Hb. Cuando la hemoglobina reducida se
convierte en oxihemoglobina por completo se dice que está
totalmente saturada. El porcentaje de saturación de la
hemoglobina es la saturación promedio de la Hb con oxígeno.
Ej, si la Hb se unió con 2 moléculas de oxigeno está saturada
al 50%. Como a mayor presión mayor saturación de
hemoglobina con oxígeno hay, en los capilares pulmonares
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
donde la presión de oxigeno es alta, hay mucha saturación total. Cuando la presión de oxigeno esta
entre 60 y 100 mm Hg, la hemoglobina está saturada en un noventa por ciento o más.
Otros factores que afectan la afinidad de la Hg con el oxígeno: 1. Acidez: Cuando aumenta la acidez
(disminuye el pH), la afinidad de la Hg con el oxígeno se reduce
y el oxígeno se disocio más fácil de la Hg y aumenta el oxígeno
disponible para las células. El efecto Bohr es un aumento de
la concentración de H en la sangre que favorece la disociación
del oxígeno de la Hg y la unión del oxígeno con la Hg promueve
la liberación de H de la Hg. La Hg puede actuar como
amortiguador para los iones de hidrogeno, pero cuando estos
iones se unen a los aminoácidos de la Hg alteran su
estructura y disminuyen la capacidad de transporte de
oxígeno.
2. Presión parcial de dióxido de carbono: El dióxido de carbono también se une a Hg y tiene un efecto
similar al del hidrogeno. A mayor presión de dióxido de carbono la Hg libera más oxígeno. Este punto
y el anterior se relacionan porque el pH sanguíneo bajo aumenta la presión de dióxido de carbono.
Cuando el dióxido entra a la sangre, la mayor parte se convierte en ácido carbónico por la anhidrasa
carbónica. El ácido carbónico se disocia en iones hidrogeno y en iones bicarbonato. Cuando los
hidrógenos suben el pH disminuye, a su vez que se libera más oxigeno de la Hg por esto mismo.
3. Temperatura: Cuando la temperatura aumenta, también se eleva la
cantidad de oxigeno liberado por Hg. Las células metabólicamente
activas necesitan más oxígeno y liberan más sustancias acidas y de
calor, que a su vez incentivan la liberación de oxígeno.
4. BPG: El bifosfoglicerato disminuye la afinidad de la Hg por el oxígeno
y ayuda a su liberación. El BPG se crea en los eritrocitos cuando hacen
el glucolisis. El BPG se combina con la Hg uniendo los grupos amino
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
terminales de las dos cadenas beta de la globina, y la Hg forma con el oxígeno uniones más débiles
con los grupos hemo.
Afinidad de la hemoglobina fetal y adulta por el oxígeno: La hemoglobina fetal se diferencia de la
adulta por su estructura y su afinidad con el oxígeno. Tiene una afinidad elevada porque se une al
BPG con menos fuerza. Entonces cuando la presión de oxigeno es baja puede transportar más
oxígeno que la Hg materna. Cuando la sangre materna entra a la placenta, el oxígeno se transfiere
fácil a la sangre fetal. Si no fuera así, el feto sufriría hipoxia porque la sangre materna que circula
en la placenta es muy baja.
Transporte de dióxido de carbono: Se transporta de 3 maneras:
1. Dióxido de carbono disuelto: Es el porcentaje más pequeño disuelto en el plasma. Cuando llega
a los pulmones se difunde en los alveolos y se elimina.
2. Compuestos carbaminicos: Se combina con los grupos amino de los aminoácidos y las
proteínas de la sangre formando compuestos carbaminicos. Como la proteína más abundante
en la sangre es la Hg, el dióxido de carbono se une a ella al transportarse. La Hg unida a este
se llama carbaminohemoglobina. La formación de esta depende de la presión de dióxido de
carbono. En los capilares pulmonares como la presión de CO2 es baja se separa rápidamente
de la globina entrando a los alveolos por difusión.
3. Iones bicarbonato: La mayoría de CO2 se transporta por el plasma como iones bicarbonato.
El CO2 difunde a los capilares sistémicos ingresando a los eritrocitos, reacciona con el agua
por la enzima anhidrasa carbónica formando ácido carbónico que se disocia en H+ y iones
bicarbonato. Es así que cuando la sangre absorbe CO2, se acumula iones bicarbonato dentro
de los eritrocitos. Los iones bicarbonato se intercambian por iones cloruro que van desde el
plasma a los eritrocitos (desviación de cloruro). El efecto de esto es la eliminación de CO2 de
las células y su transporte como iones bicarbonato.
La cantidad de CO2 que transporta la sangre depende del porcentaje de saturación de
oxihemoglobina. A menor cantidad de oxihemoglobina mas es la capacidad de transporte de CO2
(efecto Haldane).
Control de la respiración
El consumo de oxigeno cuando hay ejercicio extremo aumenta hasta 20 veces más de cuando se
está en reposo. Mecanismos ayudan a que el esfuerzo respiratorio cubra las demandas metabólicas.
Centro respiratorio: El tamaño del tórax se modifica por los músculos respiratorios, que se contraen
por impulsos nerviosos desde los centros encefálicos y se relajan en la ausencia de impulsos. Esos
impulsos salen del bulbo raquídeo y la protuberancia del tronco encefálico (centro respiratorio). Se
puede dividir en:
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
Área del ritmo bulbar: Su función es controlar el
ritmo básico de la respiración. Hay áreas
inspiratorias y espiratorias dentro de ella. La
inspiración dura 2 segundos y la espiración 3
segundos. Los impulsos nerviosos del área
inspiratoria establecen el ritmo de la respiración.
Cuando el área inspiratoria esta activa, genera
impulsos por 2 segundos, que se expanden a los
músculos intercostales externos por los nervios
intercostales y al diafragma por los nervios
frénicos. Cuando los impulsos llegan a sus órganos
diana, estos se contraen y se produce la
inspiración. Luego, el área se inactiva, el diafragma y los músculos intercostales externos se
relajan por 3 segundos porque no hay impulsos, que hace que la retracción elástica pasiva de
los pulmones y la pared torácica se produzca. En el área espiratoria las neuronas se inactivan
en la respiración normal, pero en la respiración forzada los impulsos nerviosos del área
inspiratoria activan a los de la espiratoria, en donde sus impulsos promueven la contracción
de los músculos intercostales internos y abdominales, que disminuye el tamaño de la cavidad
torácica y se produce la espiración forzada.
Área neumotaxiva: Ayuda a coordinar la transición entre la inspiración y la espiración. Está
en la parte superior de la protuberancia y transmite impulsos inhibidores del área inspiratoria
para desactivarla y evitar que los pulmones se inflen en forma excesiva.
Área apnéustica: También coordina la transición entre la inspiración y la espiración. Está en
la parte inferior de la protuberancia. Envía impulsos estimuladores al área inspiratoria, que
la activan y prolongan la inspiración. Así se obtiene una inspiración larga y profunda.
Contrarresta las señales del área neumotaxiva.
Regulación del centro respiratorio: El ritmo básico de respiración se puede modificar frente a
estímulos de otras regiones encefálicas, receptores en el sistema nervioso periférico y otros factores.
Influencias corticales sobre la respiración: Se puede alterar voluntariamente el patrón respiratorio.
El control voluntario es protector porque permite evitar que el agua o los gases irritantes ingresen
a los pulmones. Pero la capacidad de contener la respiración se limita por la acumulación de CO2 y
H+ en el cuerpo. Es ahí cuando el área inspiratoria recibe estímulos intensos para obligarla que
reinicie la inspiración.
Regulación de la respiración por medio de quimiorreceptores: Los quimiorreceptores son neuronas
sensitivas que responden a la presencia de sustancias químicas. Los quimiorreceptores de dos áreas
del aparato respiratorio controlan los niveles de CO2, H+ y O2 enviando estímulos al centro
respiratorio. Los quimiorreceptores centrales están cerca del bulbo raquídeo dentro del sistema
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
nervioso central y responden a cambios en la concentración de H+, en la presión de CO2 en el líquido
cefalorraquídeo. Los quimiorreceptores periféricos están en los cuerpos aórticos y en los cuerpos
carotideos. Forman parte del sistema nervioso periférico y son sensibles a los cambios de la presión
de oxígeno y de dióxido de carbono y el pH de la sangre.
Como el CO2 es liposoluble se difunde en las células combinándose con agua para formar ácido
carbónico (H2CO3), que se desdobla en H+ y HCO3. Entonces un aumento de CO2 en la sangre
aumenta la concentración de H+ y viceversa.
Los quimiorreceptores periféricos responden al aumento de la presión de CO2 y la concentración de
H+, y también a la deficiencia de O2, pero no los quimiorreceptores centrales. Cuando la presión de
oxígeno en la sangre arterial desciende por debajo del nivel normal (100mm Hg) pero es mayor a 50
mm Hg, se estimulan los quimiorreceptores periféricos. Cuando ya la deficiencia de O2 es importante,
los quimiorreceptores centrales mandan estímulos a los músculos encargados de la inspiración.
Cada vez que la frecuencia respiratoria disminuye, la presión de oxigeno se reduce y se establece un
ciclo de retroalimentación positiva que puede ser fatal.
Cuando aumenta la presión de dióxido de carbono, o se
reduce el Ph o disminuye la presión de oxígeno, los impulsos
de los quimiorreceptores centrales y periféricos activan el
área inspiratoria, la frecuencia y la profundidad de la
respiración aumentan. Lo que hace que se pueda inspirar
más oxígeno y espirar más dióxido de carbono hasta que la
presión de dióxido de carbono y la concentración de H+ bajen
a sus valores normales.
Si lo que sucede es que la presión de dióxido de carbono es
menor a 40 mm Hg (hipocapnia), los quimiorreceptores no
reciben estímulos y el área inspiratoria no recibe impulsos.
Entonces el área establece su propio ritmo hasta acumular
CO2 hasta que la presión aumente hasta 40 mm Hg.
Estimulación de la respiración por propioceptores: Cuando
se empieza la actividad física, la frecuencia y la profundidad
respiratorias aumentan. El estímulo principal es el estímulo
aferente de los propioceptores (controlar movimientos de
articulaciones y músculos). Esos impulsos estimulan el área
inspiratoria del bulbo raquídeo. Al mismo tiempo las ramas
colaterales de los axones de las neuronas motoras
superiores originadas en la corteza motora primaria envían
estímulos al área inspiratoria.
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
Reflejo de insuflación: En las paredes de los bronquios y los bronquiolos hay receptores sensibles al
estiramiento (receptores de estiramiento o barrorreceptores). Cuando estos se estiran en la
hiperinsuflación de los pulmones, los impulsos nerviosos se transmiten a las áreas inspiratoria y
apnéustica. Entonces el área inspiratoria se inhibe y el área apnéustica también. Por eso comienza
la espiración. Ese reflejo de insuflación es un mecanismo de protección para impedir la insuflación
excesiva de los pulmones.
Influencias sobre la respiración:
Estimulación del sistema límbico: La ansiedad emocional puede estimular el sistema límbico
que estimula el área inspiratoria aumentando la frecuencia y profundidad respiratorias.
Temperatura: Eleve la frecuencia respiratoria si aumenta y viceversa.
Dolor: Ocasiona apnea breve, pero un dolor somático prolongado aumenta la frecuencia
respiratoria. El dolor visceral puede disminuir la frecuencia respiratoria.
Dilatación del musculo del esfínter anal: Aumenta la frecuencia respiratoria. Se usa en el
recién nacido o en una persona que dejo de respirar.
Irritación de las vías aéreas: Ocasiona el cese de la respiración y tos o estornudo.
Tensión arterial: Los barrorreceptores carotideos y aórticos que detectan los cambios en la
tensión arterial, pueden ejercer un efecto en la respiración. El aumento de la tensión
disminuye la frecuencia respiratoria y viceversa.
Desarrollo del sistema respiratorio
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
lOMoARcPSD|14461130
A las 4 semanas de gestación el aparato respiratorio
empieza como una evaginación del intestino anterior,
delante de la faringe. Esta se llama divertículo
respiración o esbozo pulmonar. El endodermo lo
tapiza y origina el epitelio y las glándulas de la
tráquea, los bronquios y los alveolos, y además el
revestimiento epitelial de la laringe. El mesodermo
que lo rodea origina el tejido conectivo el cartílago y
el musculo liso de ellas. Los cartílagos y los músculos
se forman de los arcos faríngeos cuarto y sexto.
Cuando el divertículo respiratorio se alarga, su
extremo distal se agranda para formal el esbozo
tranqueal globular, que origina la tráquea. Luego, se
divide en esbozos bronquiales que se ramifican
desarrollando los bronquios.
En la sexta y decimosexta semana ya se forman
todos los elementos principales de los pulmones,
pero no los encargados del intercambio gaseoso.
Entre la decimosexta y vigesimosexta semana el
tejido pulmonar adquiere vascularización y se
desarrollan los bronquiolos respiratorios, los
conductos alveolares y alveolos primitivos.
Desde las 26 semanas hasta el nacimiento se
desarrollan mas alveolos primitivos de células alveolares tipo I y tipo II. Entre las 26 y 28 semanas
de edad gestacional no se porducen cantidades suficientes de surfactante para que el bebe pueda
sobrevivir.
A las 30 semanas se forman los alveolos maduros. En el desarrollo de los pulmones, van dquiriendo
sus sacos pleurales. La pleura visceral y la parietal se origninal del mesodermo. En el desarrollo, los
movimientos del feto aspiran liquido amniótico. Al nacer, cuando comienza la respiración, la mayoría
de liquido se reabsorbe a través de los capilares sanguíneos y linfáticos y otra se elimina por la
nariz y la boca en el parto.
Downloaded by YOMIKE ANTHONY MURILLO LAZARO (yamurillo-es@udabol.edu.bo)
También podría gustarte
- Resumen Del Sistema RespiratorioDocumento20 páginasResumen Del Sistema RespiratorioAdriana MoralesAún no hay calificaciones
- Partes de Un EspermatozoideDocumento3 páginasPartes de Un EspermatozoideHerman Morales100% (1)
- Estructura y función cardiovascularDocumento19 páginasEstructura y función cardiovascularMatías OrdoñezAún no hay calificaciones
- Miólogía facial enDocumento6 páginasMiólogía facial enMariana ArizmendiAún no hay calificaciones
- 1 Neurulación y Creta NeuralDocumento3 páginas1 Neurulación y Creta NeuralDawdunoAún no hay calificaciones
- Huesos y MusculosDocumento25 páginasHuesos y MusculosLiseth Fernandez100% (1)
- Gametos Femeninos y MasculinosDocumento1 páginaGametos Femeninos y MasculinosPdePatoAún no hay calificaciones
- Arterias Mienbro SuperiorDocumento11 páginasArterias Mienbro SuperiorZarate Wiri WiriAún no hay calificaciones
- Apunte Sistema Circulatorio PDFDocumento16 páginasApunte Sistema Circulatorio PDFMabel Elisa Rodriguez MendezAún no hay calificaciones
- Sistema Inmunologico LinfaticoDocumento14 páginasSistema Inmunologico LinfaticoDani Angel GaAún no hay calificaciones
- T CartilaginosoDocumento8 páginasT CartilaginosoBelén Ramos MoralesAún no hay calificaciones
- DigestivoDocumento70 páginasDigestivoyumesaAún no hay calificaciones
- Volúmenes y Capacidades PulmonaresDocumento14 páginasVolúmenes y Capacidades PulmonaresAlexandra GamböaAún no hay calificaciones
- Generalidades de La Tabla PeriódicaDocumento7 páginasGeneralidades de La Tabla PeriódicaDaniela SofiaAún no hay calificaciones
- Fases de La MitosisDocumento8 páginasFases de La MitosisMar De Ros FelicianoAún no hay calificaciones
- PRACTICA PolloDocumento7 páginasPRACTICA PolloChristian RoblesAún no hay calificaciones
- Células Del Sistema Respiratorio PDFDocumento8 páginasCélulas Del Sistema Respiratorio PDFAgar EagleAún no hay calificaciones
- Pericardio, AnatomiaDocumento3 páginasPericardio, AnatomiaRobson Figueredo RockerAún no hay calificaciones
- Interacciones No Covalentes CelularesDocumento3 páginasInteracciones No Covalentes CelularesHugo RolandoAún no hay calificaciones
- Fisio Respiratorio y Ventilacion PulmonarDocumento16 páginasFisio Respiratorio y Ventilacion Pulmonarmaria riveroAún no hay calificaciones
- Musculos Propios de La EspaldaDocumento5 páginasMusculos Propios de La EspaldaJonathan Escamilla Escobar100% (1)
- Irrigaciondeltronco 160306010247Documento15 páginasIrrigaciondeltronco 160306010247Andrea StephaniaAún no hay calificaciones
- Sistema Respiratorio 2Documento9 páginasSistema Respiratorio 2NadiaGavilanCuriAún no hay calificaciones
- SINARTROSISDocumento2 páginasSINARTROSISMishell PumaAún no hay calificaciones
- Tema 6. La Clasificación de Los Seres VivosDocumento29 páginasTema 6. La Clasificación de Los Seres VivosAna Vanessa Cabrera VelazquezAún no hay calificaciones
- Sistema respiratorio: Estructura y función de las vías aéreasDocumento5 páginasSistema respiratorio: Estructura y función de las vías aéreasCande Pérez100% (1)
- Niveles de Organización y Division AnatomicaDocumento21 páginasNiveles de Organización y Division AnatomicaEunice Vera100% (1)
- Torax y AbdomenDocumento182 páginasTorax y Abdomendiana paola mora100% (1)
- Fisiopatología Del Sistema Cardiovascular Y Respiratorio.Documento54 páginasFisiopatología Del Sistema Cardiovascular Y Respiratorio.maria isabel briceñoAún no hay calificaciones
- Celula Tejidos OrganosDocumento4 páginasCelula Tejidos OrganosMariela LestaniAún no hay calificaciones
- Mapa Conceptual. ArticulacionesDocumento34 páginasMapa Conceptual. ArticulacionesViviana Mora100% (1)
- EscápulaDocumento5 páginasEscápulaEduardo JiménezAún no hay calificaciones
- Anatomia de ColumnaDocumento22 páginasAnatomia de ColumnaChac OregonAún no hay calificaciones
- Fisio Transporte de OxigenoDocumento18 páginasFisio Transporte de OxigenoAndrés MoraAún no hay calificaciones
- Ventrículos LateralesDocumento4 páginasVentrículos Lateralespekiitha_13amigadriipAún no hay calificaciones
- Anatomía y funciones del miembro inferior humanoDocumento16 páginasAnatomía y funciones del miembro inferior humanoRamiro SanchezAún no hay calificaciones
- Vértebras DorsalesDocumento3 páginasVértebras DorsalesFelipe Domínguez FigueroaAún no hay calificaciones
- Tema 5 - SISTEMA TEGUMENTARIODocumento11 páginasTema 5 - SISTEMA TEGUMENTARIOGloria GDAún no hay calificaciones
- 03 Embriologia Tercera A Octava Semana de DesarrolloDocumento33 páginas03 Embriologia Tercera A Octava Semana de DesarrolloCarlos Kevin Salas DonayreAún no hay calificaciones
- Folleto HistoDocumento2 páginasFolleto HistoAbraham ConsuegraAún no hay calificaciones
- Sistema DigestivoDocumento10 páginasSistema DigestivoKarla Mendoza100% (1)
- Anatomía Del Sistema EndocrinoDocumento45 páginasAnatomía Del Sistema EndocrinoAreli Victoria Cuchula SaforasAún no hay calificaciones
- Sangre, Vasos Sanguineos y LinfaticosDocumento6 páginasSangre, Vasos Sanguineos y LinfaticosmarleneAún no hay calificaciones
- Resumen Anatomia Miembro SuperiorDocumento7 páginasResumen Anatomia Miembro SuperiorLuis Alfonso Avalos SantosAún no hay calificaciones
- Cabeza y Cuello: Conceptos GeneralesDocumento70 páginasCabeza y Cuello: Conceptos GeneralesMedSchoolStuff50% (2)
- Aparato DigestivoDocumento18 páginasAparato DigestivoVane Jth100% (1)
- Desarrollo Del Tubo Intestinal, Páncreas y DiafragmaDocumento6 páginasDesarrollo Del Tubo Intestinal, Páncreas y Diafragmaeliana bustamante0% (1)
- CARDIOGENESISDocumento14 páginasCARDIOGENESISmario100% (1)
- Fisiología RespiratoriaDocumento33 páginasFisiología RespiratoriaDaniel Roa BahamondesAún no hay calificaciones
- Fisiología Musculo Esquelético y ReflejosDocumento16 páginasFisiología Musculo Esquelético y ReflejosValentina Gonzalez CabreraAún no hay calificaciones
- Tejido Óseo Tortora Ed 15 ADocumento148 páginasTejido Óseo Tortora Ed 15 Adaap_26Aún no hay calificaciones
- Caja TorácicaDocumento1 páginaCaja TorácicaVeritos RodriguezAún no hay calificaciones
- Potencial de Membrana o Potencial de AcciónDocumento2 páginasPotencial de Membrana o Potencial de Acciónfatima santacruz sotoAún no hay calificaciones
- Aparato DigestivoDocumento7 páginasAparato Digestivotopi_bvlzAún no hay calificaciones
- Sistema CardiovascularDocumento9 páginasSistema Cardiovascularcarlo alessandro suarezAún no hay calificaciones
- Practica Musculo EsqueleticoDocumento8 páginasPractica Musculo EsqueleticoJoaquin Rodriguez Coll25% (4)
- RIMM - GLG - Actividad 20. Anatomía y Fisiología Del Aparato DigestivoDocumento3 páginasRIMM - GLG - Actividad 20. Anatomía y Fisiología Del Aparato DigestivorosaAún no hay calificaciones
- Tema 3. Señalización Celular PDFDocumento18 páginasTema 3. Señalización Celular PDFAelita RuseelAún no hay calificaciones
- Derivados de La Cresta NeuralDocumento4 páginasDerivados de La Cresta NeuralArely Garrido FloresAún no hay calificaciones
- Banco de Preguntas Farmacología Primer Parcial 2021Documento3 páginasBanco de Preguntas Farmacología Primer Parcial 2021Yomike Anthony Murillo LazaroAún no hay calificaciones
- Enfermedades TerminalesDocumento1 páginaEnfermedades TerminalesYomike Anthony Murillo LazaroAún no hay calificaciones
- Trabajo - Tecnica Quirurgica y AnestesiologíaDocumento21 páginasTrabajo - Tecnica Quirurgica y AnestesiologíaYomike Anthony Murillo LazaroAún no hay calificaciones
- Exposición Patología - Transtornos GenéticosDocumento18 páginasExposición Patología - Transtornos GenéticosYomike Anthony Murillo LazaroAún no hay calificaciones
- Trabajo - Tecnica Quirurgica y AnestesiologíaDocumento21 páginasTrabajo - Tecnica Quirurgica y AnestesiologíaYomike Anthony Murillo LazaroAún no hay calificaciones
- Enfermedad de ChagasDocumento1 páginaEnfermedad de ChagasYomike Anthony Murillo LazaroAún no hay calificaciones
- Resumen Edema Agudo PulmonarDocumento2 páginasResumen Edema Agudo PulmonarAlfonso RuizAún no hay calificaciones
- Sistema Circulatorio en Seres VivosDocumento12 páginasSistema Circulatorio en Seres VivosMaricarmen Irigoín DávilaAún no hay calificaciones
- DocimasiasDocumento4 páginasDocimasiasmarcelag05Aún no hay calificaciones
- Introduccinalaparatorespiratorio Ago 2019Documento16 páginasIntroduccinalaparatorespiratorio Ago 2019MARICARMEN CURAY VALLESAún no hay calificaciones
- Cómo obtienen energía los seres vivosDocumento10 páginasCómo obtienen energía los seres vivosdonnarummaAún no hay calificaciones
- Patologias Respiratorias PDFDocumento315 páginasPatologias Respiratorias PDFMariAún no hay calificaciones
- Atlas Cara Medial de Ambos PulmonesDocumento2 páginasAtlas Cara Medial de Ambos PulmonesAlexei AshfordAún no hay calificaciones
- Focos de AuscultaciónDocumento8 páginasFocos de AuscultaciónCynthia SchzAún no hay calificaciones
- Prueba de CienciasDocumento3 páginasPrueba de Cienciasmarygajardo20Aún no hay calificaciones
- SEMANA 03 Aire Atmosferico de Mina, Caracteristicas y Origen de Los Contaminantes.Documento16 páginasSEMANA 03 Aire Atmosferico de Mina, Caracteristicas y Origen de Los Contaminantes.Vic EnriquezAún no hay calificaciones
- Temas Pediatria Meneghello 10Documento21 páginasTemas Pediatria Meneghello 10danielladiegoAún no hay calificaciones
- Planificaciones Cuerpo Humano Cuarto Basico PDFDocumento10 páginasPlanificaciones Cuerpo Humano Cuarto Basico PDFPatriciaAlejandroAún no hay calificaciones
- Qué Es La RespiraciónDocumento3 páginasQué Es La RespiraciónJUAN PABLO HERNANDEZ BRAVOAún no hay calificaciones
- Anatomía y Fisiología Sistema RespiratorioDocumento53 páginasAnatomía y Fisiología Sistema RespiratorioEduardo Andres CHacana Yorda100% (7)
- Bronquios-Bronquiolos y PulmonesDocumento12 páginasBronquios-Bronquiolos y PulmonesGime RomeroAún no hay calificaciones
- Evalúa Una Radiografía de Tórax en 6 PasosDocumento33 páginasEvalúa Una Radiografía de Tórax en 6 PasosDaniel Alejandro CastrilloAún no hay calificaciones
- Radiologia y Diagnostico Por Imagenes PDFDocumento12 páginasRadiologia y Diagnostico Por Imagenes PDFjdanielcm4Aún no hay calificaciones
- Circulación Mayor y MenorDocumento7 páginasCirculación Mayor y MenorLicda Milena PoloAún no hay calificaciones
- PAE II FinalDocumento25 páginasPAE II FinalKarla TalaveraAún no hay calificaciones
- Protocolo Manejo de SiraDocumento7 páginasProtocolo Manejo de Sirajon1973martinezAún no hay calificaciones
- Tráquea, Bronquios Y BronquiolosDocumento10 páginasTráquea, Bronquios Y Bronquioloslian rodriguez100% (1)
- Guia de Desarrollo 11 2Documento10 páginasGuia de Desarrollo 11 2CamilaAún no hay calificaciones
- Atencion Prehospitalaria de Las Urgencias Medico-QuirurgicasDocumento275 páginasAtencion Prehospitalaria de Las Urgencias Medico-QuirurgicasJavier Landazabal Amaya100% (1)
- Patologia Del Espacio AereoDocumento25 páginasPatologia Del Espacio AereoLuis RojasAún no hay calificaciones
- Neumotórax HipertensivoDocumento1 páginaNeumotórax HipertensivoMLB27Aún no hay calificaciones
- PGC Evaluacion Cardiorrespiratoria Ii 2021Documento12 páginasPGC Evaluacion Cardiorrespiratoria Ii 2021Genesis GuachallaAún no hay calificaciones
- MP Estructura y Función Humana 2022Documento58 páginasMP Estructura y Función Humana 2022Luis MoralesAún no hay calificaciones
- Habitos Saludables Sistema RespiratorioDocumento3 páginasHabitos Saludables Sistema RespiratoriojavargasreAún no hay calificaciones
- Cavidades Del Cuerpo HumanoDocumento32 páginasCavidades Del Cuerpo HumanoRaymundoAún no hay calificaciones
- Sistemas excretores de los pulmones y la piel: eliminación de dióxido de carbono y transpiraciónDocumento10 páginasSistemas excretores de los pulmones y la piel: eliminación de dióxido de carbono y transpiraciónyuly torresAún no hay calificaciones