Documentos de Académico
Documentos de Profesional
Documentos de Cultura
M1T7 RCP
Cargado por
lorena tujiDescripción original:
Título original
Derechos de autor
Formatos disponibles
Compartir este documento
Compartir o incrustar documentos
¿Le pareció útil este documento?
¿Este contenido es inapropiado?
Denunciar este documentoCopyright:
Formatos disponibles
M1T7 RCP
Cargado por
lorena tujiCopyright:
Formatos disponibles
2.
12 Resucitación cardiopulmonar (RCP)
Y. Ballestero Díez
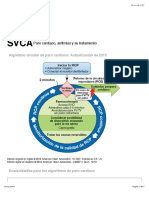
Causas reversibles
PARADA CARDÍACA Hipoxia
Hipovolemia
Hipo/hiperkaliemia
Hipotermia
Iniciar RCP
Neumotórax a tensión
Oxigenar/ventilar Tóxicos
Monitor-desfribilador/ acceso vascular Taponamiento cardiaco
Tromboembolismo
R
C
P NO DESFIBRILABLE: asistolia/AESP
A
Reevaluar
V
A 2 min 2 min 2 min 2 min 2 min
RCP
N 1° ciclo 2° ciclo 3° ciclo 4 ciclo 5° ciclo
Z
A Adrenalina Adrenalina Adrenalina
D
A Ventilar/intubar
Acceso vascular IV/IO
Fármacos
ADRENALINA (cada 3-5 min.) 0,01 mg/kg
(0,1 mL/kg de solución diluida 1:10.000)
(Dosis máx. 1 mg/dosis)
Causas reversibles
PARADA CARDÍACA Hipoxia
Hipovolemia
Hiperpotasemia
Hipotermia
Iniciar RCP
Neumotórax a tensión
Oxigenar/ventilar
Tóxicos
Monitor-desfribilador/acceso vascular Taponamiento cardiaco
Tromboembolismo
R
DESFIBRILABLE: FV/TV sin pulso
C
P
4 J/Kg
A Revaluar
V
2 min 2 min 2 min 2 min 2 min 2 min 2 min
A
N RCP
1° 2° 3° 4° 5° 6° 7°
Z
A Adrenalina Adrenalina Adrenalina
D
A Ventilar/intubar Amlodarona Amlodarona
Acceso vascular IV/IO
Fármacos
ADRENALINA (cada 3-5 min.) 0,01 mg/kg AMIODARONA 5 mg/kg
(0,1 mL/kg de solución diluida 1:10.000) (Dosis máx. 300 mg/dosis)
(Dosis máx. 1 mg/dosis)
6582-2.indb 403 12/02/2019 12:16
404 Sección 2. Emergencias
OBJETIVOS
• Conocer el orden secuencial de las maniobras a realizar tanto en una reanimación
cardiopulmonar básica como en una avanzada.
• Conocer el protocolo de actuación ante una obstrucción de la vía aérea superior.
CONCEPTOS IMPORTANTES
• Parada cardiorrespiratoria (PCR): interrupción brusca, generalmente inesperada y
potencialmente reversible de la ventilación y la circulación. En la infancia, la causa
más frecuente de la PCR es la parada respiratoria.
• Reanimación cardiopulmonar (RCP): es un conjunto de pautas estandarizadas de
desarrollo secuencial, cuyo objetivo es sustituir primero y luego restablecer la respi-
ración y la circulación. En la RCP, se define como lactante al menor de 1 año y como
niño al paciente mayor de esa edad.
− RCP básica: conjunto de medidas que permiten primero identificar si el niño está
en PCR, y después sustituir y restaurar la ventilación y la circulación espontáneas
cuando no se dispone de medios técnicos. Las maniobras deben realizarse de
manera secuencial, en un orden establecido, y de forma estandarizada de acuerdo
con las recomendaciones internacionales. Sus objetivos son la oxigenación de
emergencia para la protección del sistema nervioso central y el mantenimiento de
la víctima hasta que pueda realizarse la RCP avanzada.
− RCP avanzada: conjunto de técnicas y maniobras para el tratamiento de la PCR, la
cuales deben aplicarse para el restablecimiento definitivo de las funciones circula-
toria y respiratoria espontáneas. Se precisan medios técnicos adecuados (equipa-
miento), y deben ser efectuadas por personal especializado y entrenado.
• Criterios de aplicación de la RCP:
− Siempre que exista PCR, excepto en caso de:
◊◊ Evolución terminal de una enfermedad incurable.
◊◊ Presencia de signos evidentes de muerte biológica.
◊◊ PCR de más de 30 minutos de duración (excepciones: ahogamiento en agua
fría, intoxicación por drogas supresoras del SNC o hipotermia).
− Ante la duda, iniciarla siempre.
ESTIMACIÓN DE LA GRAVEDAD
• Aunque se han identificado varios factores que están asociados con el pronóstico,
no existen recomendaciones sencillas para decidir cuando la RCP llega a ser fútil.
Los aspectos más relevantes para considerar, a fin de decidir si se continúa con la
RCP, incluyen: la edad, la existencia de enfermedades previas, la causa y el lugar de
la parada y si esta fue presenciada, el tiempo de inicio de las maniobras de RCP, la
duración y calidad de la RCP, y circunstancias especiales, como el ahogamiento en
agua helada o la exposición a tóxicos.
• A RECOGER EN LA ANAMNESIS.
− Edad, estado vacunal, patologías previas, síntomas acompañantes las horas previas,
circunstancia desencadenante, tiempo estimado de PCR y tratamiento recibido.
• A REGISTRAR EN LA EXPLORACIÓN GENERAL.
6582-2.indb 404 12/02/2019 12:16
Capítulo 2.12. Resucitación cardiopulmonar (RCP) 405
− TEP, monitorización de constantes vitales (Tª, ECG continuo, FC, FR, PA, SatO2 y
etCO2), exploración por aparatos y exantemas.
− La monitorización del ECG se puede realizar con las palas del desfibrilador o con
electrodos autoadhesivos conectados a un monitor de ECG o desfibrilador.
PRUEBAS COMPLEMENTARIAS
• Al canalizar acceso venoso, se solicitará:
− Gasometría y láctico.
− Hemograma.
− Ionograma con calcio iónico.
− Glucemia, urea y creatinina.
− Estudio de coagulación.
− Otras pruebas en función de la sospecha clínica u origen de la PCR (pruebas cru-
zadas, PCR, PCT, amonio, hemocultivo, PCR para meningococo y neumococo).
TRATAMIENTOS
• PASOS DE LA RCP BÁSICA (tabla 2.12-1). Es importante realizar todos los pasos en
el orden establecido:
−− Seguridad.
◊◊ Antes de iniciar la reanimación, se debe asegurar que no existe peligro para el
reanimador ni para la víctima; por lo tanto, se debe movilizar a la víctima úni-
camente si se encuentra en un lugar peligroso.
◊◊ Si existe sospecha de traumatismo:
οο Mover cabeza-cuello-tronco como «un bloque».
οο Evitar que el cuello se flexione, se extienda, se lateralice o rote.
οο Tracción axial suave de la cabeza durante la movilización.
−− Comprobar el estado de consciencia.
◊◊ Se estimulará al paciente en busca de repuesta, se le hablará en voz alta o con
estímulos táctiles (pellizcos o pequeñas sacudidas, este último está contraindi-
cado en lactantes o si hay sospecha de traumatismo)
◊◊ Si el paciente responde, se pedirá ayuda, si fuese preciso, y se revaluará su
situación clínica de forma periódica.
◊◊ Si el paciente no responde, se lo colocará en decúbito supino sobre una super-
ficie dura.
−− Pedir ayuda.
◊◊ Pedir ayuda a las personas que se encuentren alrededor, gritando y sin separarse
de la víctima. Activar el sistema de emergencias (SE) (teléfono 112).
◊◊ Si hay un solo reanimador, este realizará RCP durante 1 min antes de activar el SE.
◊◊ Si hay más de un reanimador, mientras uno continúa con la RCP el otro debe
activar el SE.
◊◊ En niño con colapso súbito presenciado, se solicitará ayuda antes de iniciar la
RCP, por la posibilidad de que el desencadenante haya sido una arritmia que
precise desfibrilación precoz.
◊◊ La información a los equipos de emergencia debe ser clara y concreta; se indicará:
localización exacta, situación clínica y teléfono desde el que se hizo la llamada.
−− Apertura de la vía aérea (A).
6582-2.indb 405 12/02/2019 12:16
406 Sección 2. Emergencias
Tabla 2.12-1. Secuencia de la RCP básica
Secuencia de actuación Lactante Niño > 1 año
Comprobar consciencia Pellizcarle Pellizcarle
Hablarle en voz alta Hablarle en voz alta
Abrir vía aérea Maniobra frente mentón Maniobra frente mentón
Triple manobra en caso de Triple manobra en caso de
traumatismo cervical traumatismo cervical
Comprobar respiración Ver, oir y sentir Ver, oir y sentir
Ventilar Boca a boca-nariz Boca a boca
5 insuflaciones de 1 s 5 insuflaciones de 1 s
Seguir con 20 rpm Seguir con 12-20 rpm
Comprobar pulso Pulso braquial o femoral Pulso carotídeo o femoral
Signos vitales Signos vitales
Masaje cardíaco Abrazar el tórax o con dos Una o dos manos
dedos
100 compresiones por minuto
100 compresiones por minuto
Relación ventilación-masaje 15/2 15/2
Profundidad 1/3 del tórax Profundidad 1/3 del tórax
◊◊ Se pueden usar varias maniobras:
οο Maniobra frente-mentón: está indicada cuando no existe sospecha de trau-
matismo cervical (fig. 2.12-1). El reanimador estará situado a un lado del pa-
ciente y, con una mano colocada en la frente, efectuará una extensión del
cuello (moderada en niños pequeños; neutra o posición de olfateo en lactan-
tes). Se levantará el mentón y colocará la punta de los dedos de la otra mano
sin presionar los tejidos blandos.
οο Maniobra de elevación mandibular o triple maniobra (fig. 2.12-2): está indica-
da en pacientes con sospecha de traumatismo cervical. El reanimador estará
situado en la cabecera y colocará 2 o 3 dedos de ambas manos a lo largo de
los ángulos de la mandíbula y la empujará hacia arriba, situando a la vez los
pulgares en las mejillas con suavidad. Los codos deben estar apoyados sobre
la superficie en la que se encuentra el niño.
οο Comprobar la vía aérea: explorar el interior de la boca para asegurarse que no
existe un cuerpo extraño. Si se objetiva y se considera que se puede extraer
sin complicaciones, intentar realizar un barrido digital.
−− Comprobar la ventilación (B).
6582-2.indb 406 12/02/2019 12:16
Capítulo 2.12. Resucitación cardiopulmonar (RCP) 407
Fig. 2.12-1. Maniobra de apertura de la vía aérea. Maniobra frente - mentón
◊◊ Manteniendo la apertura de la vía aérea, aproximar el oído a la boca del pacien-
te para comprobar si este realiza movimientos respiratorios, oír si existen ruidos
respiratorios y sentir el aire al ser exhalado.
◊◊ No emplear más de 10 segundos.
◊◊ Si el paciente respira, asegurar la permeabilidad de la vía aérea. En el medio
extrahospitalario, colocarlo en posición lateral de seguridad, si no hay antece-
dente traumático.
◊◊ Si el paciente no respira, ir al paso siguiente.
−− Ventilar.
◊◊ Ventilación boca a boca-nariz en lactantes y boca-boca (pinzando la nariz) en
niños.
◊◊ Cinco ventilaciones lentas iniciales (1 s de duración). Al menos dos deben ser
efectivas.
◊◊ Coger aire e insuflar un volumen «suficiente» para lograr que el pecho se eleve
de manera visible. Si no se eleva, recolocar la vía aérea; si persiste sin elevarse,
tratar como si fuese una obstrucción de la vía aérea.
−− Comprobar la circulación: signos vitales y/o pulso arterial central (C).
◊◊ Palpar el pulso arterial central (braquial en lactantes, carotídeo en niños o fe-
moral en ambos).
◊◊ En personal no entrenado, comprobar los signos vitales (respiraciones, tos o
movimientos).
◊◊ No emplear más de 10 segundos.
Fig. 2.12-2. Maniobra de apertura de la vía aérea. Triple maniobra.
6582-2.indb 407 12/02/2019 12:16
408 Sección 2. Emergencias
◊◊ Si hay signos de circulación y pulso > 60 latidos por min (lpm), se continuará
ventilando con una frecuencia entre 12 (niño mayor) y 20 (lactante y niño pe-
queño) respiraciones por min (rpm)(1 ventilación cada 3-5 s) hasta que inicie la
respiración espontánea o no tenga pulso.
◊◊ Si no tiene pulso o este es < 60 lpm en ausencia de signos vitales, se iniciará
masaje cardíaco. Si el reanimador no es sanitario, se iniciará el masaje cardíaco
en ausencia de signos vitales, sin necesidad de tomar el pulso.
−− Masaje cardíaco.
◊◊ Mantener al paciente sobre una superficie dura, en supino, con la cabeza man-
tenida en una posición adecuada para la ventilación.
◊◊ Efectuar el masaje en el tercio inferior del esternón, por encima del apéndice xifoides.
◊◊ Efectuar compresiones torácicas de buena calidad: «empujar fuerte y rápido».
οο La fuerza de la compresión debe ser suficiente como para deprimir el ester-
nón al menos 1/3 del diámetro del pecho (al menos 4 cm en el lactante y 5
cm en el niño).
οο Es muy importante la descompresión completa posterior a cada compresión.
οο La frecuencia del masaje debe ser de 100-120 compresiones por minuto.
οο Si se aumenta la frecuencia de las compresiones, empeorarán los otros dos
componentes que influyen en la calidad del masaje: profundidad y descom-
presión. Por lo tanto, es mejor hacer «pocas compresiones» (100 por min),
pero de calidad (que al comprimir el corazón consigan el bombeo de sangre
y al descomprimirlo, el retorno venoso), que hacer muchas, pero superficia-
les, (poca eyección de sangre o sin descompresión ni llenado en diástole).
οο Realizar la menor cantidad de interrupciones para minimizar el tiempo sin
circulación.
◊◊ La técnica varía según la edad:
οο Lactantes (fig. 2.12-3).
-- Si hay dos reanimadores y uno de ellos puede abrazar el tórax con ambos
manos, se colocará a los pies del paciente con los dedos pulgares sobre el
tercio inferior del esternón, comprimiéndolo con las puntas dirigidas ha-
cia la cabeza del paciente, mientras los dedos restantes abrazan el tórax.
-- Si hay un solo reanimador, se colocará a un lado y comprimirá con la punta
de los dedos medio y anular o índice de manera perpendicular al esternón.
Fig. 2.12-3 A y B. Masaje cardíaco en el lactante.
6582-2.indb 408 12/02/2019 12:16
Capítulo 2.12. Resucitación cardiopulmonar (RCP) 409
οο Niños (fig. 2.12-4). Colocar el talón de una mano en el tercio inferior del es-
ternón (levantando los dedos para asegurar que la presión no se aplica sobre
las costillas) de manera perpendicular al esternón, con el brazo extendido (en
niños mayores puede ser necesario usar ambas manos y entrelazar los dedos).
◊◊ Relación masaje-ventilación:
οο Un reanimador: 15/2 (30/2 si no consigue compresiones torácicas adecuadas).
οο Dos reanimadores: 15/2. Se recomienda que los reanimadores cambien de
posición cada 2 minutos.
−− Activar el SE.
◊◊ Tras 1 minuto de RCP, si no se ha hecho antes. No abandonar al paciente du-
rante más de 1 minuto.
−− Revaluar. Controlar la eficacia.
◊◊ Cada 2 minutos, durante un máximo de 5 segundos, suspender la RCP y com-
probar la respiración y los signos vitales y/o pulso.
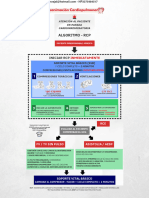
• OBSTRUCCIÓN DE LA VÍA AÉREA POR CUERPO EXTRAÑO (CE) (fig. 2.12-5). El
objetivo fundamental de las maniobras no es expulsar el CE, sino desobstruir la vía
aérea. Nos podremos encontrar ante tres situaciones diferentes:
− Paciente consciente con tos y respiración efectiva.
◊◊ Colocarlo en posición incorporada.
◊◊ Animarle a que siga tosiendo o llorando.
◊◊ Se observará estrechamente al niño hasta que:
οο expulse el CE y mejore la respiración;
οο la tos se torne inefectiva, deje de respirar o disminuya su estado de consciencia.
− Paciente consciente, con tos y respiración no efectivas (tos o llanto débiles o apa-
gados, incapacidad para vocalizar, no respirar con normalidad, cianosis).
◊◊ Actuar inmediatamente.
◊◊ Solicitar ayuda.
◊◊ Realizar la apertura de la boca y la extracción manual del CE (indicado si es
visible y fácil de extraer). Para realizarla se debe introducir el índice en forma
Fig. 2.12-4. Masaje cardíaco en el niño mayor de 1 año.
6582-2.indb 409 12/02/2019 12:16
410 Sección 2. Emergencias
Tos no efectiva
Tos efectiva
Consciente Inconsciente
Examinar la boca y extraer Examinar la boca y extraer el
Animar a toser el cuerpo extraño si es cuerpo extraño si es accesible
↓ accesible ↓
Revaluación ↓ Abrir la vía aérea
periódica 5 golpes en la espalda ↓
↓ 5 insuflaciones
5 compresiones en tórax ↓
(lactante) o en abdomen Si no eleva el tórax: masaje y
(niño) ventilación a 15/2
↓ ↓
Revaluación tras cada Revaluación cada
ciclo 2 minutos
Fig. 2.12-5. Secuencia de desobstrucción de la vía aérea.
de gancho por el lateral de la boca y, una vez dentro, doblarlo como si fuese un
gancho.
◊◊ Iniciar las maniobras de expulsión del CE:
οο En el lactante (fig. 2.12-6): colocarlo en decúbito prono, apoyándolo sobre el
antebrazo, sujetarlo y colocar el pulgar de una mano en los ángulos de la man-
díbula y uno o dos dedos de la misma mano en el ángulo contralateral, con la
cabeza en posición neutra, ligeramente extendida y más baja que el tronco.
-- Realizar cinco golpes interescapulares rápidos y fuertes con el talón de
la otra mano.
-- Cambiar al lactante de antebrazo, colocándolo en decúbito supino y
sujetar su cabeza con la mano más baja que el tronco.
-- Realizar cinco compresiones torácicas con los dedos índice y medio en
la misma zona del masaje cardíaco, pero más fuerte y lento.
οο En el niño (fig. 2.12-7): se realiza con el paciente inclinado hacia adelante en
bipedestación.
-- Realizar cinco golpes interescapulares.
-- Realizar cinco compresiones abdominales. El reanimador se situará de
pie y sujetará a la víctima por detrás, pasando los brazos por debajo
de las axilas, rodeando el tórax. Colocará una mano en forma de puño,
con el pulgar flexionado hacia adentro, apoyándola en la línea media
del epigastrio, entre el esternón y el ombligo. Con la otra mano, abra-
zará el puño y realizará un movimiento hacia atrás y arriba.
◊◊ Observar si expulsa el CE y después de cada ciclo revaluar la consciencia 5-10
segundos, si respira o tose y si el CE es accesible. Si la obstrucción persiste,
repetir las maniobras. Si el paciente recupera la respiración efectiva, se deberán
suspender las maniobras, aunque el CE no se haya expulsado.
6582-2.indb 410 12/02/2019 12:16
Capítulo 2.12. Resucitación cardiopulmonar (RCP) 411
Fig. 2.12-6. A y B. Maniobras de desobstrucción de la vía aérea en el lactante.
− c) Inconsciente: actuar como si se estuviera ante una PCR (la RCP es la maniobra
de desobstrucción de la vía aérea). Cuando se abra la vía aérea, comprobar si
existe un CE visible.
• PASOS DE LA RCP AVANZADA. Comprende las siguientes maniobras:
−− Optimización de la vía aérea y ventilación (A, B). Especialmente importante, dado
que la causa más frecuente de PCR es la hipoxia y la acidosis respiratoria.
◊◊ Optimización de la apertura de la vía aérea:
οο Mantener la apertura de la vía aérea.
οο Introducir la cánula orofaríngea para impedir que los tejidos blandos obstru-
yan la vía aérea (v. cap. 1.21 Intubación endotraqueal).
Fig. 2.12-7. Maniobra de desobstrucción de la vía aérea en el niño mayor de 1 año.
6582-2.indb 411 12/02/2019 12:16
412 Sección 2. Emergencias
οο Aspirar las secreciones. La presión de aspiración no debe ser superior a 100-
120 mm Hg.
οο Intubación endotraqueal (v. cap. 1.21 Intubación endotraqueal). La RCP no debe
interrumpirse más de 30 segundos. Si esto no se consigue, ventilar con bolsa y
mascarilla facial. Si esta no es efectiva y no se consigue la intubación, colocar
una mascarilla laríngea o, en caso extremo, realizar una cricotiroidotomía.
◊◊ Ventilación:
οο Antes de intubar a un paciente, ventilar con bolsa autoinflable y mascarilla
facial conectada a oxígeno a 12-15 lpm (v. cap. 1.47 Ventilación con bolsa y
mascarilla).
−− Masaje cardíaco (C).
Según lo descrito en la RCP básica. Una vez que la vía aérea está protegida por
intubación traqueal o mascarilla laríngea, continuar la ventilación a 10 rpm sin
interrumpir las compresiones torácicas; se deber tener cuidado de asegurar que las
insuflaciones sean adecuadas durante las compresiones torácicas.
−− Obtener un acceso vascular, administrar fármacos y líquidos (D).
◊◊ Acceso vascular: La canalización venosa puede ser difícil. Es imprescindible
establecer un orden de prioridades.
οο Vía venosa periférica: es el método de elección (fosa antecubital, dorso de la
mano, epicraneales, dorso del pie o safena). Es necesario diluir la medicación
hiperosmolar y administrar un bolo de al menos 2-5 mL de suero salino fisio-
lógico (SSF) (preferible 10 mL) tras cada medicación.
οο Vía intraósea: está indicada en caso de no conseguir canalizar una vía ve-
nosa periférica, en manos de una persona experta tras 60 segundos (v. cap.
específico).
οο Vía intratraqueal: no se recomienda para la administración de fármacos.
οο Si fracasan todas las opciones previas, recurrir a la punción percutánea de la
vena femoral o a la disección de la vena safena.
◊◊ Fármacos y líquidos:
οο Adrenalina:
-- Es el principal fármaco de la RCP. Indicada en toda la situación de RCP.
-- Dosis intravenosa e intraósea: 0,01 mg/kg (0,1 mL/kg de la dilución
1/10.000; diluir una ampolla de adrenalina al 1/1000 con 9 mL de agua
bidestilada o SSF). Dosis máx. única: 1 mg. Repetir cada 3-5 minutos si
precisa (cada 2 ciclos de RCP).
-- Dosis intratraqueal: 0,1 mg/kg (0,1 mL/kg de la dilución 1/1000).
οο Amiodarona:
-- Está indicada en ritmos desfibrilables: taquicardia ventricular/fibrilación
ventricular refractarias, tras el tercer choque.
-- Dosis: 5 mg/kg (dosis máxima: 300 mg dosis). Vía intravenosa. Bolo rápido.
-- Puede repetirse hasta un máximo de 15 mg/kg/día.
οο Bicarbonato sódico:
-- Puede estar indicado si tras establecer una ventilación y oxigenación
adecuadas y administrar adrenalina nos encontramos ante:
οο PCR de > 10 minutos de duración.
οο pH venoso < 7,10.
οο Inestabilidad hemodinámica con hiperpotasemia.
οο Intoxicación por antidepresivos tricíclicos.
6582-2.indb 412 12/02/2019 12:16
Capítulo 2.12. Resucitación cardiopulmonar (RCP) 413
-- Dosis inicial: 1 mEq/kg (1 mL/kg de bicarbonato sódico1M diluido a la
mitad en SSF). Vía intravenosa.
-- No administrar con adrenalina.
-- Dosis posteriores: 0,5-1 mEq/kg (repetir cada 10 min si persiste la PCR).
οο Glucosa: en caso de hipoglucemia documentada (0,5-1 g/kg).
οο Magnesio: en caso de hipomagnesemia documentada o taquicardia ventricu-
lar con «torsades de pointes» (50 mg/kg, dosis máx. 2 g).
οο Calcio:
-- En caso de hipocalcemia documentada, hiperpotasemia, hipermagnese-
mia o intoxicación por bloqueantes del calcio.
-- Gluconato cálcico 10% 100mg/kg, diluido a la mitad con SSF. Adminis-
trar en 2-5 minutos
οο Líquidos:
-- En caso de actividad eléctrica sin pulso (AESP) o sospecha de hipovolemia.
-- Solución cristaloide, 20 mL/kg, administrada de manera rápida.
−− Monitorización de ECG. Diagnóstico y tratamiento de arritmias (E).
◊◊ Monitorización y diagnóstico de arritmias. Los ritmos más frecuentes son:
οο Asistolia: es la más frecuente y la de peor pronóstico.
οο Bradicardia grave: frecuencia < 60 lpm con hipoperfusión tisular grave.
οο AESP: presencia de un ritmo eléctrico en ausencia de signos vita-
les y pulso. Se excluyen la bradicardia grave y la taquicardia ven-
tricular sin pulso. Sospechar causa reversible (las 4 H y las 4 T):
hipovolemia, hipoxia, hipotermia, hipopotasemia-hiperpotasemia, neumotó-
rax a tensión, tóxicos, tromboembolismo y taponamiento cardíaco.
οο Fibrilación ventricular (FV): ritmo caótico y desorganizado, sin pulso. Puede
observarse en pacientes con cardiopatías congénitas y en adolescentes, se-
cundaria a trastornos electrolíticos e intoxicaciones.
6582-2.indb 413 12/02/2019 12:16
414 Sección 2. Emergencias
οο Taquicardia ventricular (TV) sin pulso: ritmo ventricular con una frecuencia
de 120-400 lpm, sin pulso palpable.
οο Bloqueo aurículoventricular (AV) completo: es muy poco frecuente, suele ser
secundario a cirugía cardíaca o a intoxicación digital.
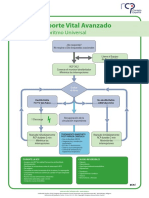
◊◊ Tratamiento de las arritmias:
οο Ritmos no desfibrilables: asistolia, bradicardia, AESP y bloqueo AV completo.
El tratamiento se basa en ciclos de RCP de 2 minutos y administración de
adrenalina. Ver algoritmo inicial.
οο Ritmos desfibrilables: FV y TV sin pulso. La desfibrilación es el tratamiento de
elección, puesto que mejora el pronóstico si se realiza de manera precoz, y
puede realizarse con un desfibrilador manual externo o desfibrilador externo
semiautomático (v. cap. específico). El tratamiento se basa en la desfibrilación
precoz, ciclos de RCP de 2 minutos, desfibrilación posterior, administración
de adrenalina y amiodarona (v. algoritmo inicial).
• CUIDADOS POSRESUCITACIÓN. Incluyen todos los tratamientos necesarios para
lograr una recuperación neurológica completa.
−− Disfunción miocárdica.
◊◊ Es frecuente tras una parada cardíaca. Los líquidos parenterales y los fárma-
cos vasoactivos pueden mejorar el estado hemodinámico del niño y deben ser
ajustados para mantener una TA sistólica al menos superior al percentil 5 para
su edad.
−− Objetivos de oxigenación y ventilación.
◊◊ Una vez que el niño esté estabilizado, se debe intentar conseguir una PaO2 en el
rango de normalidad (SpO2 entre 94 y 98 %). En general, hay que conseguir una
normocapnia, pero esta decisión debe adaptarse a cada contexto y enfermedad,
tanto la hipocapnia como la hipercapnia tras la parada cardíaca se han asociado
con un peor pronóstico.
−− Control de la temperatura.
◊◊ Se debe mantener un control estricto de la temperatura para evitar la hiperter-
mia (> 37,5 °C) y la hipotermia profunda (< 32 °C).
−− Control de la glucemia.
◊◊ Tanto la hipoglucemia como la hiperglucemia pueden alterar el pronóstico.
6582-2.indb 414 12/02/2019 12:16
Capítulo 2.12. Resucitación cardiopulmonar (rcp) 415
RECUERDE QUE…
• En la RCP básica, tras comprobar la inconsciencia y pedir ayuda, debemos seguir
el ABC:
− A: Apertura de la vía aérea.
− B: Comprobar la ventilación y ventilar si no lo hace.
− C: Comprobar la circulación y realizar masaje cardíaco (relación 15/2) si no
tiene pulso.
• En la RCP avanzada se continuará con el ABC, optimizando la vía aérea, y:
− D: obtención de acceso vascular, administración de fármacos y líquidos.
− E: monitorización de ECG. Diagnóstico y tratamiento de arritmias.
• Hay dos grupos de ritmos electrocardiográficos:
− No desfibrilables: su tratamiento se basa en ciclos de RCP de dos minutos y
administración de adrenalina.
− Desfibrilables: su tratamiento consiste la desfibrilación junto con RCP, añadien-
do fármacos si no es efectiva.
BIBLIOGRAFÍA
Calvo C, Delgado MA, Camacho JM, et al. Manual de Cuidados Intensivos Pediátricos. En: López-Herce
J, Calvo Rey C, Rey Galán C, Rodríguez Núñez A, Baltodano Agüero A. Reanimación cardiopulmo-
nar básica y avanzada. 4ta ed. España: Publimed, 2013; p. 69-88.
Maconochie IK, Bingham R, Eich C, López-Herce J, Rodríguez-Núñez A, Rajka T, et al. European Resus-
citation Council Guidelines for Resuscitation 2015 Section 6. Paediatric life support. Resuscitation.
2015;95:223-48.
6582-2.indb 415 12/02/2019 12:16
También podría gustarte
- 132 Maxima Retencion Minimo Tiempo PDFDocumento44 páginas132 Maxima Retencion Minimo Tiempo PDFAdriana Nava100% (1)
- ALGORITMOS Y TARJETAS DIGITALES URCA FinalDocumento20 páginasALGORITMOS Y TARJETAS DIGITALES URCA FinalAngi Villa BAún no hay calificaciones
- Algoritmos y Tarjetas Digitales UrcaDocumento19 páginasAlgoritmos y Tarjetas Digitales UrcaErnesto Alonso Zamora Anguiano100% (1)
- Manual de electrocardiografía canina para estudiantes de medicina veterinariaDe EverandManual de electrocardiografía canina para estudiantes de medicina veterinariaAún no hay calificaciones
- Wa0004.Documento19 páginasWa0004.Jhandy100% (1)
- Poster Algoritmo SVA Pediatrico Espanol 2015Documento1 páginaPoster Algoritmo SVA Pediatrico Espanol 2015Karen Alexandra Flores GilmayoAún no hay calificaciones
- Manual Crisis Uv Pediatrico PDFDocumento23 páginasManual Crisis Uv Pediatrico PDFIskra HernandezAún no hay calificaciones
- TarjetaURCA10demayo PDFDocumento2 páginasTarjetaURCA10demayo PDFDiana SánchezAún no hay calificaciones
- BradicardiasDocumento2 páginasBradicardiasAlexis RamosAún no hay calificaciones
- RCP AvanzadoDocumento82 páginasRCP AvanzadoImpresiones Bicentenario TalcaAún no hay calificaciones
- Insuficiencia Cardiaca - Edema Agudo PulmonarDocumento26 páginasInsuficiencia Cardiaca - Edema Agudo PulmonarVictor Rodolfo Marquez GarciaAún no hay calificaciones
- Vasopresores 2.0Documento31 páginasVasopresores 2.0alanignacruz09Aún no hay calificaciones
- SVCA Paro Cardíaco, Arritmias y Su TratamientoDocumento7 páginasSVCA Paro Cardíaco, Arritmias y Su TratamientoFelipe Hernan Herrera SalinasAún no hay calificaciones
- UrgenciasDocumento14 páginasUrgenciasDavid Castro PlumaAún no hay calificaciones
- URGENCIASDocumento88 páginasURGENCIASLuis SolórzanoAún no hay calificaciones
- RCP Avanzado FrancoDocumento33 páginasRCP Avanzado FrancoMaria RiosAún no hay calificaciones
- Tecnologias para El Autocuidado de La Salud IDocumento6 páginasTecnologias para El Autocuidado de La Salud IIliana VillalonAún no hay calificaciones
- SVCA Paro Cardíaco, Arritmias y Su TratamientoDocumento7 páginasSVCA Paro Cardíaco, Arritmias y Su TratamientoAlvaro Alarico100% (1)
- RCP BasicaDocumento26 páginasRCP BasicaPhi LerAún no hay calificaciones
- RCPPDocumento28 páginasRCPPanon_985338331Aún no hay calificaciones
- URGENCIASDocumento66 páginasURGENCIASPaula OviedoAún no hay calificaciones
- Algoritmos en RCPDocumento44 páginasAlgoritmos en RCPMaria De Lourdes100% (1)
- MONITOREO HEMODINÁMICO Catéter de Swan Ganz: HerramientaDocumento19 páginasMONITOREO HEMODINÁMICO Catéter de Swan Ganz: HerramientamalusettiAún no hay calificaciones
- Estrategia STABLEDocumento12 páginasEstrategia STABLETatiana TrejosAún no hay calificaciones
- Arritmias LetalesDocumento38 páginasArritmias LetalesPedro Orlando Saez InostrozaAún no hay calificaciones
- Acls Ritmos ParoDocumento25 páginasAcls Ritmos ParoJuan Sebastian AlvaradoAún no hay calificaciones
- 8402-Texto Del Artículo-8309-1-10-20220720Documento23 páginas8402-Texto Del Artículo-8309-1-10-20220720Andres GarciaAún no hay calificaciones
- RCP Basico y Avanzado Actualizacion de La Aha NuevoDocumento22 páginasRCP Basico y Avanzado Actualizacion de La Aha NuevoefigueroapAún no hay calificaciones
- Algoritmo ArritmiasDocumento3 páginasAlgoritmo ArritmiasPAOLA BALBOASEGUNDOAún no hay calificaciones
- Presentación 1Documento104 páginasPresentación 1Kelita OrellanaAún no hay calificaciones
- Algoritmos URCADocumento6 páginasAlgoritmos URCAJose EvaxAún no hay calificaciones
- Poster 10 ALS 01 01 SPA V20101013Documento1 páginaPoster 10 ALS 01 01 SPA V20101013Jaime ParraAún no hay calificaciones
- Paro Cardíaco Dra CuriDocumento33 páginasParo Cardíaco Dra CuriCandela GarciaAún no hay calificaciones
- ACLS 2.en - EsDocumento29 páginasACLS 2.en - EsalexaAún no hay calificaciones
- RCP AvanzadoDocumento43 páginasRCP AvanzadoLilians AlvaradoAún no hay calificaciones
- Algoritmos 2011Documento12 páginasAlgoritmos 2011Vicky HerreraAún no hay calificaciones
- PDF Emergenciasmedicas1Documento108 páginasPDF Emergenciasmedicas1César Augusto Gamarra SantamariaAún no hay calificaciones
- 09 Póster Erc 2021 PalsDocumento1 página09 Póster Erc 2021 PalsNoemi Solis AniorteAún no hay calificaciones
- 09 Póster Erc 2021 PalsDocumento1 página09 Póster Erc 2021 PalsNoemi Solis AniorteAún no hay calificaciones
- Crisis HipóxicasDocumento17 páginasCrisis HipóxicasAimeé SantanaAún no hay calificaciones
- CLASE 16. Inotropicos-AntiarritmicosDocumento72 páginasCLASE 16. Inotropicos-AntiarritmicosAnthony Klein Núñez AlarcónAún no hay calificaciones
- Reanimación CardiopulmonarDocumento1 páginaReanimación CardiopulmonarLucila LucilotaAún no hay calificaciones
- Paro Cardiaco AdultoDocumento8 páginasParo Cardiaco AdultoAlejandra QuinchiaAún no hay calificaciones
- Guía de Farmacología de La Hipertensión ArterialDocumento6 páginasGuía de Farmacología de La Hipertensión ArterialChristopher GuerreroAún no hay calificaciones
- Falla CardiacaDocumento8 páginasFalla CardiacaMichaelAún no hay calificaciones
- Ritmos DesfibrilablesDocumento75 páginasRitmos DesfibrilablesLulú MartínezAún no hay calificaciones
- Reconocimiento y Tratamiento Del ShockDocumento4 páginasReconocimiento y Tratamiento Del Shockh5tvn9fnkjAún no hay calificaciones
- Drogas VasoactivasDocumento24 páginasDrogas VasoactivasJocelyn Henriquez SantibañezAún no hay calificaciones
- Inotropicos y VasopresoresDocumento21 páginasInotropicos y VasopresoresAndrés David Moreno PérezAún no hay calificaciones
- KikiiiiiiiiiiiDocumento4 páginasKikiiiiiiiiiiipelusagaligaloAún no hay calificaciones
- Arritmias PeriparadasDocumento49 páginasArritmias Periparadasfidelurtecho4881Aún no hay calificaciones
- RITMOS CARDIACO UltimoDocumento31 páginasRITMOS CARDIACO UltimoChris Gómez BorborAún no hay calificaciones
- Algoritmos y Tarjetas Digitales Urca 373718 Downloable 2376850Documento20 páginasAlgoritmos y Tarjetas Digitales Urca 373718 Downloable 2376850Familia CardosoMirandaAún no hay calificaciones
- PCR y Reanimación Cardiopulmonar en Niñ@s: Paro Cardiaco Paro Cardiaco Paro CardiacoDocumento15 páginasPCR y Reanimación Cardiopulmonar en Niñ@s: Paro Cardiaco Paro Cardiaco Paro Cardiacocamila arriagadaAún no hay calificaciones
- RCP Soporte VitalDocumento30 páginasRCP Soporte Vitaljessy paola cardonaAún no hay calificaciones
- Cardiopatía IsquemicaDocumento3 páginasCardiopatía IsquemicaJhanelly SAún no hay calificaciones
- Mapa Conceptual TxritmoDocumento1 páginaMapa Conceptual TxritmoClaudia Fernanda Garcia BustosAún no hay calificaciones
- Soporte Vital 2021 MOVILDocumento62 páginasSoporte Vital 2021 MOVILJuan MartinAún no hay calificaciones
- Destrezas médicas para salvar vidas (una guía de primeros auxilios)De EverandDestrezas médicas para salvar vidas (una guía de primeros auxilios)Calificación: 3.5 de 5 estrellas3.5/5 (2)
- 1INF01 2012 2 E1 Pregunta2BDocumento6 páginas1INF01 2012 2 E1 Pregunta2BCielo Seguil SanchezAún no hay calificaciones
- Wuolah Free Ejercicio 1 Trabajo Grupal 2022Documento4 páginasWuolah Free Ejercicio 1 Trabajo Grupal 2022miauAún no hay calificaciones
- 2-Cargas Sobre PuentesDocumento24 páginas2-Cargas Sobre Puentesangel yesidAún no hay calificaciones
- Manual de ComputadorasDocumento24 páginasManual de ComputadorasGamaliel Abanto QuirozAún no hay calificaciones
- Informe Visita Planta ValdesiaDocumento9 páginasInforme Visita Planta ValdesiaAmbiorys M. Pérez R.Aún no hay calificaciones
- Caga Laboal y Trastornos Psicosomaticos en Operarios Jimenez-ClavijoDocumento23 páginasCaga Laboal y Trastornos Psicosomaticos en Operarios Jimenez-ClavijoSara LeonAún no hay calificaciones
- Capítulo 1Documento34 páginasCapítulo 1DOMENICA SOFIA ORTEGASINCHIAún no hay calificaciones
- Ensayo Sobre DeterminantesDocumento6 páginasEnsayo Sobre Determinantesrbrtss0% (2)
- Pozos Termales, Parita, Herrera, PanamáDocumento3 páginasPozos Termales, Parita, Herrera, PanamáOristela MadrigalesAún no hay calificaciones
- Analisis Pu MatrizDocumento72 páginasAnalisis Pu MatrizrobertoAún no hay calificaciones
- DLA CALIDAD, SU EVOLUCIÓN HISTÓRICA Y ALGUNOS CONCEPTOS Y TÉRMINOS ASOCIADOS GestioPolis - HTMDocumento30 páginasDLA CALIDAD, SU EVOLUCIÓN HISTÓRICA Y ALGUNOS CONCEPTOS Y TÉRMINOS ASOCIADOS GestioPolis - HTMXFiremanxAún no hay calificaciones
- 3.13. Modelo de Confirmacion de SaldosDocumento61 páginas3.13. Modelo de Confirmacion de Saldosjesusd790_164644461100% (1)
- Respuesta de Derecho de Peticion Medellin, 2Documento2 páginasRespuesta de Derecho de Peticion Medellin, 2sergio rafael fandiño charrisAún no hay calificaciones
- Diagnosticodesuelo 160227002549Documento15 páginasDiagnosticodesuelo 160227002549erlendyAún no hay calificaciones
- Políticas Públicas y Educativas en ColombiaDocumento7 páginasPolíticas Públicas y Educativas en ColombiaJennifer JaimeAún no hay calificaciones
- Ficha de PostulacionDocumento4 páginasFicha de PostulacionJesus Enrique Gonzales NavarroAún no hay calificaciones
- El Reconocimiento y Transmision de Las ObligacionesDocumento4 páginasEl Reconocimiento y Transmision de Las ObligacionesTiendasOmegaTrujilloDistribuidoraAún no hay calificaciones
- Actividad 3 - Flores Salazar HernánDocumento5 páginasActividad 3 - Flores Salazar Hernánhernan flores salazarAún no hay calificaciones
- Trabajo de SocavacionDocumento21 páginasTrabajo de SocavacionJordy Flores0% (1)
- Manual Iblow10Documento10 páginasManual Iblow10Eduardo VelasbeAún no hay calificaciones
- Sistema de Abastecimiento de Agua Potable en CajamarcaDocumento6 páginasSistema de Abastecimiento de Agua Potable en CajamarcaLuis Gerardo Bazan EscalanteAún no hay calificaciones
- Depsitos Autoctonos BIFDocumento11 páginasDepsitos Autoctonos BIFKelym MartinezAún no hay calificaciones
- 2008 TOYOTA - Alden Satelite S Copi1Documento1 página2008 TOYOTA - Alden Satelite S Copi1Angel Daniel SantiagoAún no hay calificaciones
- Matriz - 1 - Agroforisteria Identificación Del Concepto Agroforestería y Su Importancia en El Contexto RuralDocumento6 páginasMatriz - 1 - Agroforisteria Identificación Del Concepto Agroforestería y Su Importancia en El Contexto RuralLenis PerezAún no hay calificaciones
- FINAL PPT - PDocumento5 páginasFINAL PPT - PJEREMIAS VICENTE CORIMANYA CCALLOAún no hay calificaciones
- Gia LenovoDocumento134 páginasGia LenovoLeonidas Acosta MatosAún no hay calificaciones
- SGI SAT IdcGeneraConstancia 170522Documento3 páginasSGI SAT IdcGeneraConstancia 170522ALFREDO GALICIAAún no hay calificaciones
- Prueba Inicial Scratch y Microbit 3º EsoDocumento3 páginasPrueba Inicial Scratch y Microbit 3º EsoRafael AcedoAún no hay calificaciones
- Amparo IndirectoDocumento3 páginasAmparo IndirectoLorravaquio EsmeraldaAún no hay calificaciones
- Beneficios de La Coliflor - MercolaDocumento4 páginasBeneficios de La Coliflor - Mercolasentus35Aún no hay calificaciones